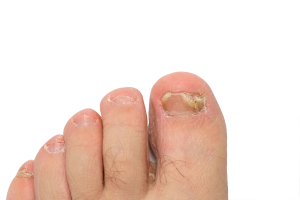
La onicomicosis es una infección de la uña causada por hongos que aparece con mayor frecuencia en las uñas de los pies y puede involucrar cualquier componente de la unidad ungueal, incluido el lecho, la matriz y la placa ungueal1.
La onicomicosis es la enfermedad ungueal más frecuente2. Puede causar dolor, dificultad para deambular y problemas psicosociales. Debe confirmarse el diagnóstico en todos los pacientes antes de empezar el tratamiento, que puede ser tópico o sistémico3.
Patología
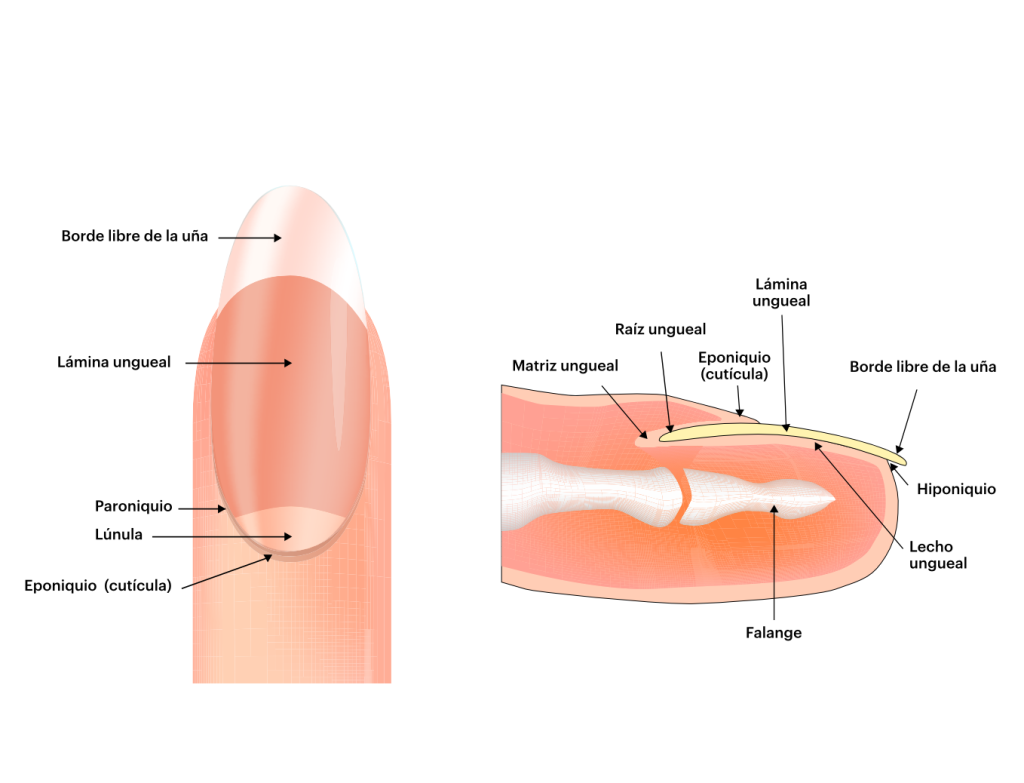
Anatomía de la uña
La uña está formada por la matriz, la placa y el lecho4:
- Matriz. Es la raíz de la uña. La lúnula es la parte distal de la matriz, visible en muchas personas con un color diferente al resto de la uña.
- Placa ungueal. Es lo que normalmente conocemos como uña, un conglomerado de células córneas dispuestas en capas cuya cara superficial es lisa y brillante y la cara más profunda presenta estriaciones que encajan con las estriaciones complementarias del lecho ungueal. La placa ungueal está rodeada por el perioniquio, constituido por los pliegues ungueales proximal y laterales.
- Lecho ungueal. Es el tejido conectivo adherente que está debajo de la placa ungueal. El hiponiquio es la zona que marca la transición entre el lecho ungueal y el pulpejo del dedo, donde empieza el borde libre de la uña.
Figura 1. Estructura anatómica de la uña
La uña está compuesta de queratina, lípidos, agua y calcio. La queratina es una proteína fibrosa, rica en azufre, que el cuerpo produce de forma natural. Es el principal componente del pelo y las uñas, al que deben su resistencia y dureza5.
El contenido de agua de la uña es del 18 %, en promedio5. Las moléculas de agua están directa y estrechamente implicadas en la estructura fibrosa de las proteínas; si el contenido en agua es reducido, la uña pierde elasticidad y tiende a fisurarse y romperse, mientras que si el contenido es elevado, la uña se ablanda y se desgasta paulatinamente5,6.
Las uñas crecen toda la vida, aunque la velocidad disminuye con la edad. Las uñas de las manos crecen a una velocidad promedio de 0,1 a 3 mm/mes, mientras que las de los pies lo hacen más lentamente, concretamente un 30 %-50 % menos. Las uñas de las manos tardan de 6 a 8 meses en volver a crecer completamente, mientras que las de los pies necesitan de 12 a 18 meses6.
El embarazo acelera el crecimiento de las uñas y situaciones como la malnutrición, algunas enfermedades (como la psoriasis y la onicomicosis) y los traumatismos disminuyen el crecimiento ungueal6.
Epidemiología
La onicomicosis es la infección ungueal más frecuente observada en la práctica clínica. La prevalencia mundial de la onicomicosis gira en torno al 5,5%, y en Europa es del 0,5 % al 24%3.
La onicomicosis puede ocurrir a cualquier edad; sin embargo, su prevalencia aumenta con los años: afecta aproximadamente al 50 % de los pacientes mayores de 70 años. Es bastante rara en la población pediátrica, aunque se observa un mayor riesgo en niños con síndrome de Down o inmunodeficiencias3.
Los factores de riesgo de onicomicosis incluyen afecciones dermatológicas previas, como hiperhidrosis, tinea pedis y psoriasis, así como factores externos, como ambientes húmedos, zapatos oclusivos, traumatismos y mala higiene3,7. Los defectos en alineaciones biomecánicas del pie, deformidades congénitas o déficits neurológicos pueden dar lugar a microtraumatismos repetitivos durante la marcha que aumentan el riesgo de infección y de recurrencia3. Los pacientes con diabetes, mala circulación periférica, VIH o inmunodepresión y los fumadores también son especialmente susceptibles7.
La tiña plantar y la tiña interdigital son factores de riesgo de las infecciones ungueales y suelen coexistir con la onicomicosis7.
Finalmente, los factores genéticos pueden predisponer a desarrollar la infección y el riesgo de transmisión aumenta cuando los miembros del mismo hogar están infectados3.
Etiología
Las onicomicosis pueden ser producidas por tres tipos de hongos: dermatofitos, levaduras y hongos no dermatofíticos7.
La mayoría de los casos de onicomicosis se deben a dermatofitos (60 %-90 %); el más común es Trichophyton rubrum3.
- Onicomicosis causada por dermatofitos. Son las más frecuentes, sobre todo por Trichophyton rubrum. Las infecciones por dermatofitos se denominan específicamente tiñas ungueales (tinea unguium)3. Los hongos penetran en la uña a través de pequeñas erosiones, sin producir paroniquia. Al comienzo, solo se afecta la superficie de la uña, empezando por el borde lateral o distal; la uña cambia de color y puede partirse, engrosarse o abombarse. En la parte inferior de la lámina ungueal se van acumulando restos de queratina alterada que forman un detritus Finalmente, la uña puede afectarse en su totalidad, incluida la matriz, y desprenderse. La lesión afecta casi siempre a las uñas de los pies y puede venir precedida o acompañada de micosis de la piel contigua o lesiones satélites a distancia4.
- Onicomicosis causada por levaduras. Las infecciones por levaduras representan hasta el 10 %-20 % de los casos, siendo el patógeno más común Candida spp. Las infecciones por levaduras son más frecuentes en las uñas de las manos, especialmente si las manos se sumergen mucho en agua3. Producen dolor, enrojecimiento, tumefacción y a veces supuración por la zona de la matriz de la uña y el repliegue subungueal. Sin tratamiento evolucionan de forma crónica, con invasión de la lámina ungueal4.
- Onicomicosis causadas por hongos no dermatofíticos. Su prevalencia en el mundo es muy variable (1 %-17 %). Están producidas por hongos saprofitos ambientales oportunistas de géneros diferentes, con poca capacidad queratinolítica. Algunos tienen una distribución universal (Aspergillus spp., Scopulariopsis brevicaulis, Fusarium spp., Acremonium spp.), mientras que otros son propios de otras latitudes, por lo que se aíslan solo en inmigrantes y viajeros. Las lesiones tienen un aspecto indistinguible de las producidas por dermatofitos. Afectan tanto a las uñas de las manos como de los pies4.
Pueden ocurrir infecciones por dos o más organismos, y las infecciones mixtas por dermatofitos y no dermatofitos representan aproximadamente el 3 %-11 % de los casos de onicomicosis, situación que puede dificultar el tratamiento y favorecer las recurrencias3,7,8.
Los patógenos pueden fusionarse en grupos y formar biofilms. Los biofilms se adhieren a las superficies ―como la placa ungueal― a través de una matriz extracelular, que protege a los hongos de las respuestas inmunitarias del huésped y les confiere mayor virulencia. Los biofilms contribuyen a la resistencia al tratamiento y a la dificultad para controlar las infecciones crónicas3.
Cuadro clínico
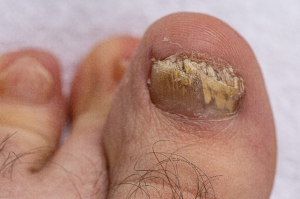
Los pacientes suelen presentar decoloración de la uña (que por lo general es amarilla, blanca o marrón, pero puede tener otros colores, como negro, verde o violáceo)9―, hiperqueratosis, onicólisis (separación de la lámina ungueal de su lecho), fragilidad y acumulación subungueal de escamas1,7 (figura 2). Los casos más graves pueden presentar crestas y onicocriptosis (uña encarnada)7.
Figura 2. Onicomicosis
Las uñas de los pies se afectan con mayor frecuencia, principalmente la del primer dedo; es rara la afectación de más de una uña de las manos sin afectación concomitante de las de los pies, a no ser que existan antecedentes de traumatismo o inmunodepresión7.
Es frecuente la coexistencia de pie de atleta (tinea pedis) o de hiperhidrosis plantar1.
El dermatofitoma (figura 3) se presenta como una banda lineal, única o múltiple, de color blanco, amarillo, naranja o marrón en la lámina ungueal. Es específico de la onicomicosis9.
Figura 3. Dermatofitoma
La onicomicosis, especialmente cuando está asociada a infección bacteriana secundaria, puede provocar dolor local y parestesias que comportan consecuencias psicosociales significativas. La dificultad para andar y para encontrar calzado cómodo puede provocar vergüenza y disminución de la autoestima, incluso en ausencia de infección grave. Los pacientes también pueden sentirse estigmatizados por el aspecto antiestético de las uñas y, por lo tanto, evitar las interacciones sociales3.
En una revisión sistemática de 30 estudios que evaluaron el efecto de la onicomicosis y el tratamiento en la calidad de vida, las mujeres y los pacientes con afectación de las uñas de las manos tuvieron las puntuaciones más bajas. Por lo tanto, la onicomicosis va más allá de un problema cosmético7.
Clasificación
Las onicomicosis pueden clasificarse según el patrón de invasión micótica9.
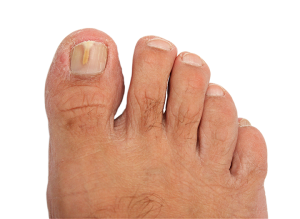
- Onicomicosis subungueal distal y lateral (OSDL) (figura 4). Es la más frecuente; está casi siempre causada por dermatofitos y ocurre generalmente en las uñas de los pies. Afecta inicialmente al hiponiquio y los bordes laterales, extendiéndose en dirección proximal y produciendo hiperqueratosis subungueal4. Suele comenzar como una descoloración blanco amarillenta o marronácea en una esquina distal9, y la uña puede desprenderse cuando la afectación llega a la matriz. Va precedida generalmente de tinea pedis4.
Figura 4. Onicomicosis subungueal distal y lateral (OSDL)
- Onicomicosis blanca superficial. Casi siempre se debe a T. mentagrophytes. Es mucho menos frecuente que la OSDL y afecta a la superficie de la uña, no al lecho ungueal. Suele presentarse como puntos o manchas blancas que pueden rasparse fácilmente. La destrucción total de la uña es rara en estos casos4,9.
- Onicomicosis subungueal proximal. Se desarrolla cuando el hongo invade la parte inferior de la cutícula en las proximidades de la uña y luego se extiende distalmente. Este subtipo clínico generalmente es causado por Trichophyton rubrum y Fusarium spp. y aparece en pacientes con inmunodepresión (especialmente SIDA), enfermedad vascular periférica o diabetes, enfermedades que deben ser investigadas cuando se diagnostica este tipo de onicomicosis 4,9.
- Endonix. Es una infección fúngica de la lámina ungueal, generalmente por Trichophyton soundanense y Trichophyton violaceum. Clínicamente, se caracteriza por presentar manchas lechosas y hendiduras en la lámina ungueal. La lámina ungueal está firmemente adherida al lecho ungueal y no se observa hiperqueratosis subungueal9.
- Distrófica total. La onicomicosis distrófica total se caracteriza por la destrucción completa de todo el aparato ungueal y suele ser la etapa final de cualquiera de los otros subtipos. Clínicamente se caracteriza por una lámina ungueal muy deteriorada y quebradiza, de color amarillento, frágil y engrosada de manera difusa9.
En la tabla 1 se muestra un resumen de los distintos tipos de onicomicosis, sus características clínicas y los hongos observados con mayor frecuencia10.
Tabla 1. Clasificación morfológica de la onicomicosis
| TIPO | CARACTERÍSTICAS CLÍNICAS | HONGO OBSERVADO |
| Subungueal distal y lateral | Comienza en la zona distal y lateral en la lámina.
Coloración variable blanco-amarillenta-marronácea. Progresión hacia la matriz. Engrosamiento e hiperqueratosis. |
T. rubrum y T. mentagrophytes (90 %). E. floccosum, M. canis.
Mohos. |
| Blanca superficial | Placas blanquecinas en dorso de la lámina.
No afecta a la matriz. Tipo poco frecuente (2 %) |
T. mentagrophytes (90 %).
Candida. Raramente por mohos. |
| Subungueal proximal | Comienzo proximal en la lámina (eponiquio)
Forma clínica poco frecuente (7 %) Se observa en pacientes inmunodeprimidos (VIH, DM) |
T. rubrum.
Candida albicans. Menos frecuente: mohos. |
| Endonix | Similar al tipo subungueal distal y lateral. El hongo progresa por el interior de la placa.
No se observa hiperqueratosis subungueal ni onicólisis. |
T. rubrum.
Candida albicans. Menos frecuente: mohos. |
| Distrófica total | Destrucción total de toda la lámina ungueal (resultado final del daño por cualquier tipo). | Cualquier tipo de hongo. |
DM: diabetes mellitus; VIH: virus de la inmunodeficiencia humana
Fuente: Pérez Domingo et al.10
Diagnóstico
¿Cuál es el diagnóstico diferencial?
Cuando se sospecha onicomicosis, es necesario descartar varias enfermedades, tanto infecciosas como no infecciosas, en el diagnóstico diferencial. Estas incluyen la psoriasis de las uñas, la onicólisis idiopática, el liquen plano y la dermatitis crónica, entre otras (tabla 2). Además, es importante tener en cuenta la hiperqueratosis inducida por deformidades en los pies, como el hallux valgus o dedos superpuestos, así como el uso de calzado ajustado, ya que pueden presionar las uñas11.
Aunque la dermatoscopia puede ayudar al diagnóstico diferencial, no siempre es posible diagnosticar con certeza la onicomicosis sin evidencia de laboratorio del patógeno mediante estudios micológicos. Sin embargo, la presencia de hongos no excluye la presencia subyacente de psoriasis ungueal11.
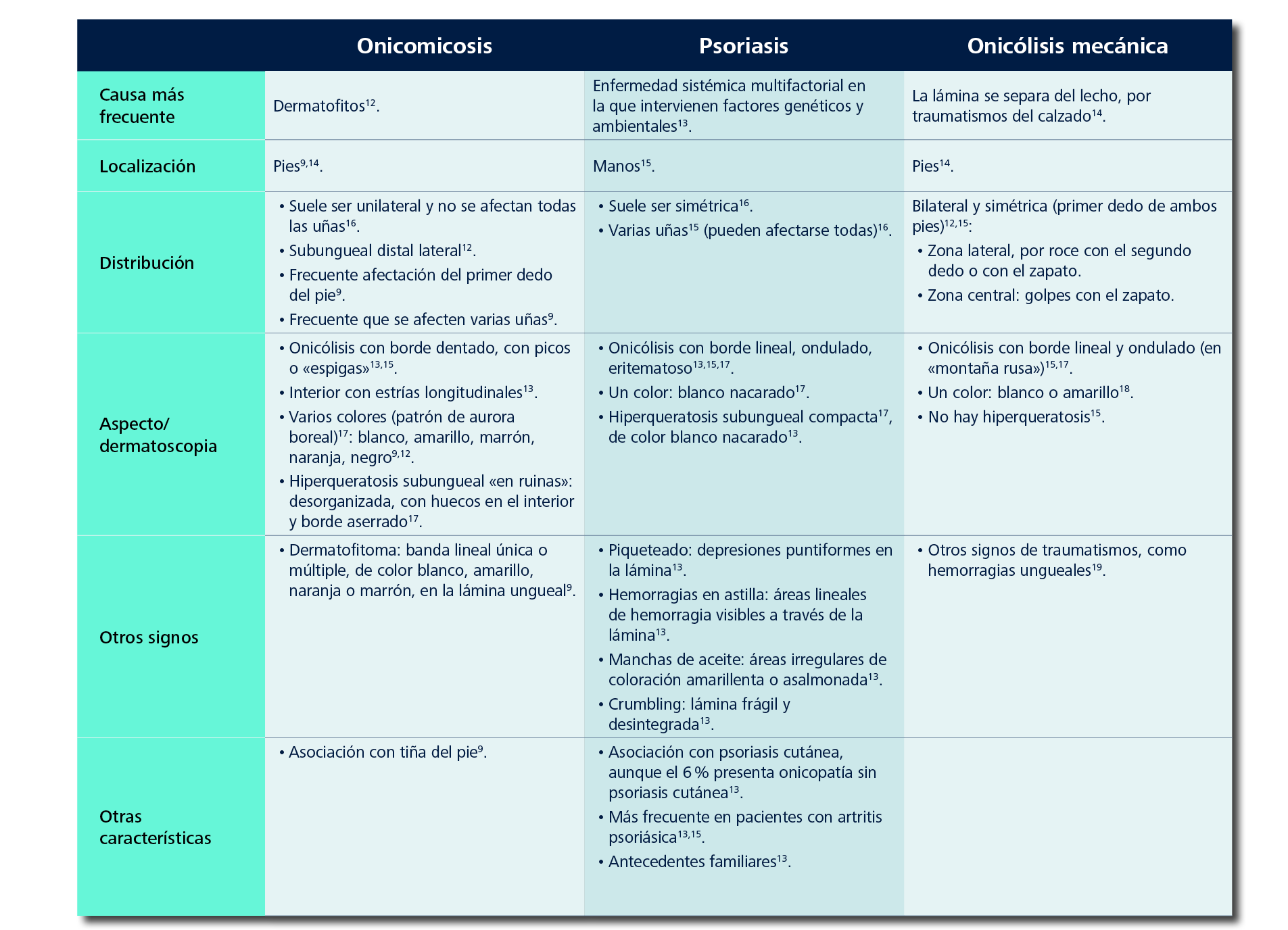
Tabla 2. Características diferenciales entre onicomicosis, psoriasis y onicólisis mecánica
Fuente: elaboración propia a partir de las referencias.
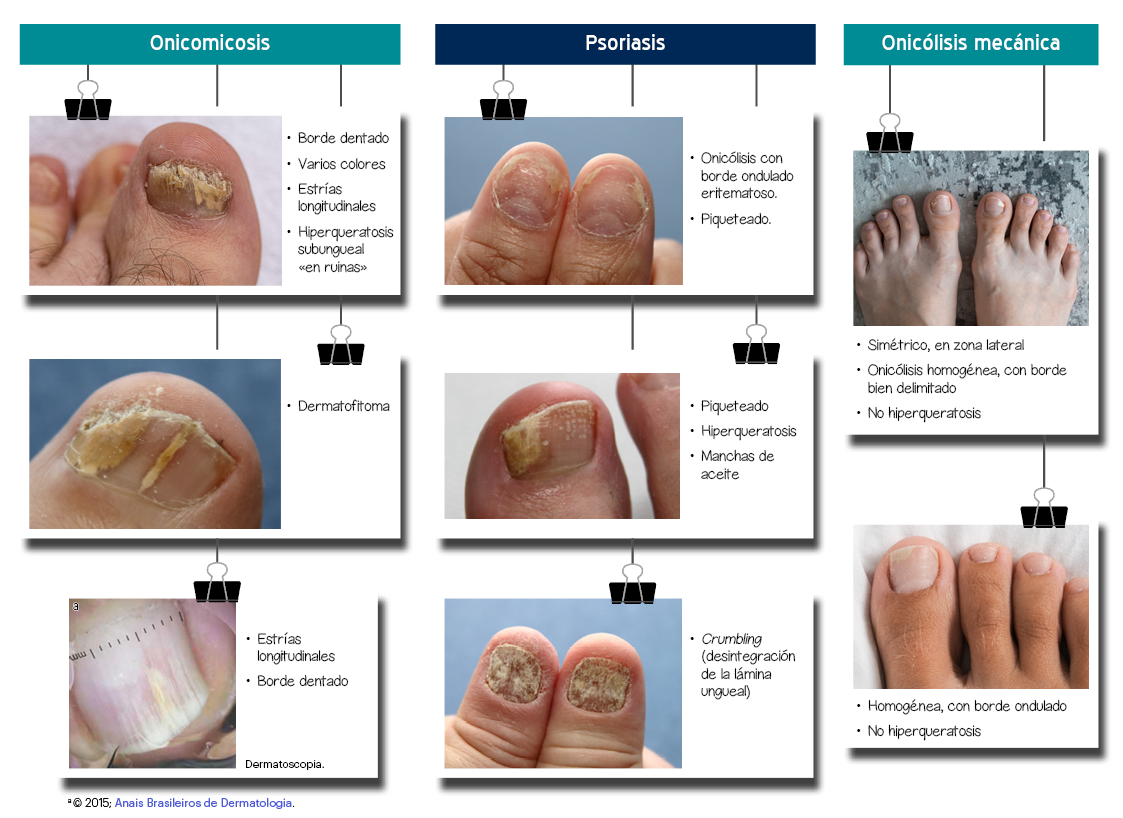
Figura 5. Morfología diferencial de la onicomicosis, la psoriasis y la onicólisis mecánica
Dada la elevada prevalencia de onicomicosis en los pacientes con psoriasis y la dificultad para hacer el diagnóstico diferencial solo mediante la clínica, muchos autores recomiendan investigar la presencia de onicomicosis en todos los pacientes con psoriasis ungueal antes de iniciar el tratamiento para la psoriasis13,20. Del mismo modo, también debe valorarse la presencia de onicomicosis en los pacientes tratados con inmunosupresores20,21.
¿Cómo se diagnostica la onicomicosis?
El diagnóstico se basa en la exploración visual (incluida la dermatoscópica) y las pruebas de confirmación diagnóstica9,11.
Exploración clínica y dermatoscopia
Los signos clínicos de engrosamiento, decoloración blanco-amarillenta o marrón (u otros colores), onicólisis y residuos bajo las uñas, con afectación de varias uñas, deberían llevar a la sospecha de onicomicosis1. No obstante, hay que tener en cuenta que hasta el 40 % de los diagnósticos visuales pueden ser incorrectos11,22.
La dermatoscopia puede ayudar a diferenciar la onicomicosis de otras enfermedades ungueales, como la psoriasis, la colonización por pseudomonas y la onicólisis traumática3. Los hallazgos dermatoscópicos típicos de la onicomicosis incluyen los siguientes (ver figura 5):
- margen proximal de onicólisis irregular, dentado, con picos o «espigas»13,15;
- estrías longitudinales a lo largo del lecho ungueal13,23;
- hiperqueratosis subungueal «en ruinas»: desorganizada, con huecos en el interior y borde aserrado17,23.
Pruebas de confirmación
Como el examen clínico y la dermatoscopia por sí solos no son suficientes para hacer un diagnóstico definitivo de onicomicosis, se deben realizar pruebas de confirmación antes de iniciar tratamientos antifúngicos orales o tópicos, puesto que diferentes patologías de la uña pueden tener presentaciones clínicas similares3.
La confirmación de laboratorio es la forma óptima de obtener un diagnóstico preciso y además es más rentable que iniciar un tratamiento a ciegas con antifúngicos orales7. Las pruebas de laboratorio previenen fallos en el tratamiento, diagnósticos imprecisos, efectos adversos evitables y posibles interacciones medicamentosas3.
Antes de obtener la muestra para las pruebas micológicas de laboratorio, se debe realizar un período de blanqueo de los medicamentos antifúngicas previos, tanto orales como tópicos, puesto que pueden permanecer en los restos subungueales y en la lámina ungueal, ser transportados a los medios de cultivo y dificultar así el crecimiento del hongo3. El período recomendado varía según los autores: por ejemplo, Nenoff y otros (2023) recomiendan al menos 4 semanas y, preferiblemente, 8 semanas11, mientras que Falotico y otros (2022) recomiendan dejar pasar entre 3 y 6 meses3. Este problema puede evitarse utilizando métodos de reacción en cadena de la polimerasa (PCR), que detectan también los hongos ocultos11.
Hay múltiples técnicas disponibles para diagnosticar la onicomicosis7. El método específico debe elegirse después de considerar cuidadosamente las características del paciente, la experiencia del médico, el coste, la sensibilidad, la especificidad de la prueba y el tiempo hasta disponer del resultado3,8.
Examen directo con hidróxido de potasio (KOH). Este es el estudio de primera línea en el diagnóstico de la onicomicosis. A partir de la muestra clínica, se realiza una preparación con KOH al 5 %-40 % y se mira al microscopio óptico o con contraste de fase. La microscopia se usa para determinar la presencia o ausencia de hongos, pero es una prueba que carece de sensibilidad (especialmente para la detección de hongos no dermatofíticos), no permite determinar la viabilidad fúngica ni proporcionar una identificación fúngica precisa y, por otra parte, su interpretación depende de la experiencia del médico3.
Cultivo micológico. Los cultivos micológicos son caros y se necesitan de 2 a 4 semanas hasta obtener los resultados9. No obstante, el cultivo micológico es la única técnica que puede tanto identificar al organismo como determinar su viabilidad3. En el laboratorio, se utiliza agar dextrosa de Sabouraud con cicloheximida (para fomentar el crecimiento de dermatofitos) o sin cicloheximida (para cultivar hongos no dermatofíticos) y se pueden añadir cloranfenicol y gentamicina al agar para inhibir el crecimiento de contaminantes bacterianos. La obtención de una cantidad adecuada de restos subungueales para su evaluación aumenta el rendimiento del cultivo3,9.
PCR. Las pruebas de PCR permiten amplificar rápidamente fragmentos de ADN fúngico con alta especificidad. Son capaces de identificar con precisión el dermatofito causante de la infección, y se puede disponer de los resultados en pocos días frente a las semanas requeridas para otras pruebas. Sin embargo, las pruebas de PCR son costosas y no están ampliamente disponibles3.
Histopatología. Los resultados se obtienen en días y es más sensible que el KOH y el cultivo. Puede identificar levaduras, esporas, hifas y seudohifas, pero no puede identificar el organismo causante ni su viabilidad. La histopatología puede diferenciar la onicomicosis de otras enfermedades, como la psoriasis3.
Citometría de flujo. Se basa en la granulosidad, el tamaño celular y marcadores de ADN y de proteínas para crear perfiles para los diferentes hongos. Puede identificar las especies, pero se necesita una muestra grande para generar los perfiles. No permite determinar la viabilidad del hongo. Es una técnica cara y muy especializada7.
Otras. Aparte de las técnicas ya asentadas, existen otras técnicas recientes ―algunas de ellas todavía en desarrollo― para identificar el microorganismo:
- Técnicas de inmunoensayo de flujo lateral. Son pruebas rápidas visuales utilizadas en la consulta (son positivas si sale una línea en la zona del dispositivo expuesta a la muestra). Sirven para detectar dermatofitos, si bien los resultados no son específicos de la especie; además, puede haber una reacción cruzada con algunas especies no dermatofíticas24.
- Espectrometría de masas MALDI-TOF. Es un método basado en la proteómica. Estos métodos se basan en el estudio y caracterización del conjunto de proteínas expresadas por un genoma (proteoma). Es una técnica rápida y útil para identificar dermatofitos, levaduras y hongos no dermatofíticos difíciles de identificar en el laboratorio. Permite tipificar el género y especie (y en determinados casos también subespecie) de forma rápida y sencilla, pero para poder aplicarse requiere un cultivo viable (al contrario que la PCR, que puede identificar el hongo directamente en una muestra simple)24.
- Espectroscopia de Raman. Se basa en la interacción de la luz con los enlaces químicos de una sustancia. Esto proporciona información detallada sobre la estructura química, el polimorfismo, la cristalinidad y la dinámica molecular. Aunque requiere equipo especializado y conocimientos técnicos, es una opción rápida y de bajo coste. Se ha demostrado cierto éxito en la identificación directa de dermatofitos y especies de Candida mediante espectroscopia Raman, lo que podría permitir el diagnóstico de onicomicosis sin necesidad de cultivos24.
Finalmente, se ha demostrado que la inteligencia artificial es útil para el diagnóstico de diversas enfermedades, incluida la onicomicosis. Los algoritmos de inteligencia artificial se desarrollan y perfeccionan utilizando amplias bases de datos de imágenes. Actualmente, la IA sirve para mejorar la identificación visual minimizando la subjetividad en el diagnóstico24.
En la tabla 3 se muestra un resumen de las principales técnicas diagnósticas de la onicomicosis.
Tabla 3. Principales técnicas diagnósticas de la onicomicosis
| Prueba | Procedimiento | Pros | Contras | Identifica la viabilidad del hongo | Identifica el hongo |
| KOH | El KOH disuelve los queratinocitos de gran tamaño para aplanarlos y reducir el reflejo de los bordes celulares. La muestra se examina con microscopio. | Rápido; en la consulta. | Falta de sensibilidad. | No | No |
| Cultivo | Se limpia la uña, se recorta y se raspan los restos subungueales sobre una gasa. Se cultiva en agar con o sin cicloheximida. Se examina con microscopio. | Preciso. | Tarda ≥3 semanas; alto índice de falsos negativos. | Sí | Sí |
| Histopatología | La muestra se envía al laboratorio para la tinción con hematoxilina y eosina (para ver los elementos fúngicos) y la tinción con ácido peryódico de Schiff o con metenamina-plata de Grocott (para mejorar la visualización de las hifas). Se examina con microscopio. | Confirma la presencia de hongos; es la técnica más sensible. | Requiere equipo de laboratorio especializado. | No | No |
| PCR | Utiliza un fragmento de genes diana de ADN ribosomal o genes de la síntesis de quitina. | Rápido, 48 h. | Costoso. | Sí (PCR en tiempo real) | Sí |
KOH: Hidróxido de potasio; PCR: reacción en cadena de la polimerasa
Fuente: adaptado de Gupta et al. (2020)7 y Falotico et al.3
Recomendaciones y algoritmos diagnósticos
Se recomienda utilizar siempre una combinación de métodos de diagnóstico7.
Gupta et al. explican que una opción es la microscopia con KOH y, si los resultados son positivos, hacer PCR (o cultivo, ya que la PCR aún no es un método disponible en todos los centros). Si se sospecha onicomicosis por hongos no dermatofíticos, se recomienda confirmar el diagnóstico con al menos 3 de los siguientes criterios: microscopia, cultivo, exclusión de dermatofitos, histología, PCR y muestreo repetido7.
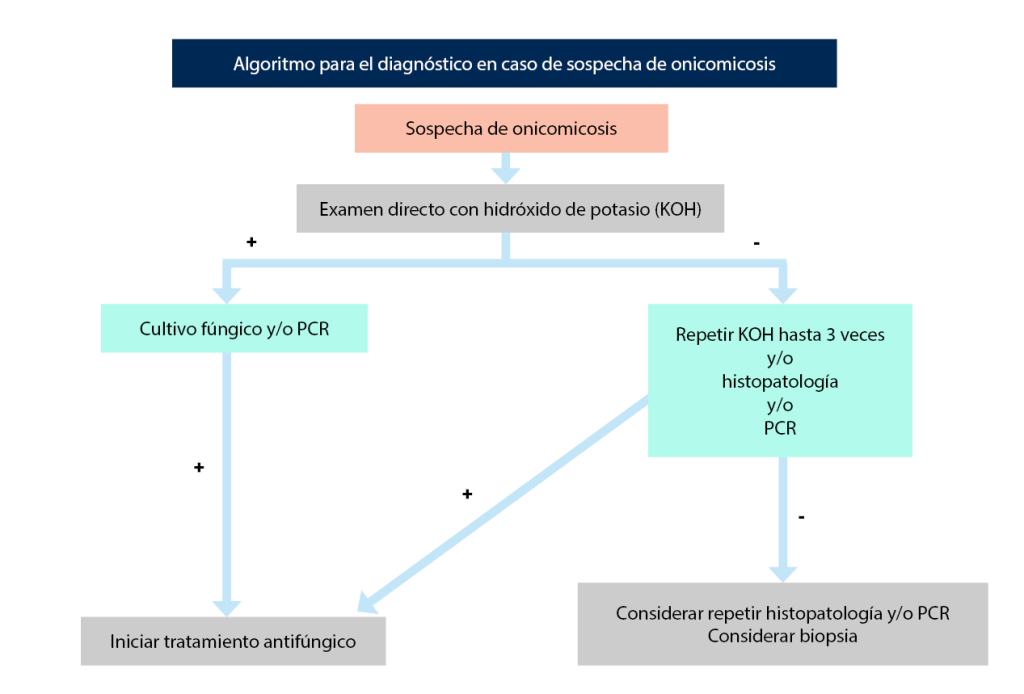
Por su parte, Lipner y Scher8 proponen los algoritmos diagnósticos que se muestran en la figura 6.
Figura 6. Algoritmos para el diagnóstico de onicomicosis
Fuente: Lipner et al.8
El adecuado conocimiento de los métodos diagnósticos y los esquemas terapéuticos de la onicomicosis evita la prescripción de antifúngicos sin confirmación microbiológica y los tratamientos improcedentes, tanto por la elección del fármaco como por la vía de administración y su duración4.
Complicaciones
La onicomicosis puede convertirse en reservorio para otras infecciones fúngicas de la piel, como el pie de atleta, la tiña corporal y la tiña crural. Además, el hongo puede propagarse a otras uñas9.
Si no se toman medidas para resolver la infección, podría ocurrir una infección bacteriana secundaria, como la celulitis y la paroniquia. Las personas inmunocomprometidas, especialmente los diabéticos, corren mayor riesgo9.
La onicomicosis grave puede afectar la bipedestación y el caminar, limitando así las actividades diarias, además de causar molestias, dolor, deformidades en las uñas y dificultades para cortarse las uñas o para usar calzado adecuado9.
Estrategias terapéuticas
La onicomicosis no se resuelve de forma espontánea y el tratamiento es dificultoso y prolongado debido a la naturaleza profundamente arraigada del hongo en la placa ungueal. En algunos casos, al no obtener resultados en forma inmediata, el paciente se desalienta y abandona el tratamiento9.
Las opciones terapéuticas incluyen el tratamiento tópico, el tratamiento sistémico y el tratamiento combinado25.
El objetivo del tratamiento de la onicomicosis es eliminar la infección fúngica, restaurar la uña y prevenir la reinfección25.
La elección del tratamiento depende de factores como la extensión y gravedad de la infección, el patógeno responsable, el riesgo de interacciones medicamentosas o de reacciones adversas y los resultados de tratamientos previos25.
Es importante disponer de la confirmación de laboratorio antes de comenzar el tratamiento para evitar un diagnóstico erróneo que lleve a iniciar un tratamiento innecesario y a exponer al paciente a los riesgos inherentes de los efectos secundarios de los medicamentos, posibles interacciones asociadas a los antifúngicos sistémicos y el fracaso terapéutico, además de suponer una carga económica innecesaria para el paciente o el sistema sanitario9.
Puede recomendarse la avulsión atraumática de la uña mediante preparaciones con urea al 40 % en terapia oclusiva durante 2 o 3 semanas antes del tratamiento, especialmente del tópico. El material reblandecido de la uña puede eliminarse limándolo cada 2-3 días11.
Definiciones: curación micológica, clínica y completa
En los estudios de onicomicosis, se suelen reportar las tasas de curación micológica, de curación clínica y de curación completa26:
- Curación micológica. Se define como la negativización del examen microscópico y del cultivo, a pesar de que persistan alteraciones morfológicas en las uñas.
- Curación clínica. Se define como la desaparición de las lesiones, con apariencia normal de la uña afectada.
- Curación completa. Se define como la combinación de resultados negativos de las pruebas micológicas (resultados negativos en examen de KOH y cultivo) junto con la ausencia de signos clínicos en la uña afectada.
El objetivo del tratamiento es la curación completa; dicho esto, los pacientes presentan ocasionalmente anomalías previas al desarrollo de la infección fúngica, sin que se alcance una morfología normal de la uña después del tratamiento26.
El objetivo del tratamiento antifúngico es la curación completa26.
Tratamiento tópico
Las infecciones leves o moderadas se pueden tratar con antifúngicos tópicos en forma de barniz de uñas11. Las indicaciones son27:
- onicomicosis superficial;
- onicomicosis subungueal distal lateral que afecta a <50 % de la uña, sin afectación de la matriz y con grosor de lámina ungueal <2 mm (este último criterio no es universalmente aceptado, ya que, por ejemplo, en las guías alemanas de 202311 se afirma que el grosor de las uñas infectadas no es un criterio para determinar si está indicado o no el tratamiento tópico);
- menos de 3 o 4 uñas afectadas;
- contraindicaciones al tratamiento sistémico.
Las ventajas de los agentes tópicos son el menor riesgo de efectos adversos y de interacciones medicamentosas ―debido a la absorción mínima o nula del principio activo a nivel sistémico― y que no requieren controles de laboratorio. Las desventajas son que tienen menores tasas de curación y que se requiere un uso constante durante varias semanas o meses3.
Aunque las tasas de curación completa son más altas con la terapia antifúngica oral que con la tópica, el tratamiento tópico puede desempeñar un papel en la terapia de mantenimiento después de completar la terapia antifúngica oral1.
Los principales productos en laca ungueal para tratar la onicomicosis comercializados en España son son el ciclopirox al 8 %, la amorolfina al 5 % y el tioconazol al 28 %10 (tabla 4). Otros medicamentos no comercializados en España son el efinaconazol al 10 %, el tavaborol y la terbinafina.
Tabla 4. Lacas ungueales antifúngicas comercializadas en España
| Laca ungueal antifúngica | Frecuencia de aplicación |
| Amorolfina al 5%, laca de uñas acrílica | 1 vez por semana |
| Ciclopirox al 8%, laca de uñas acrílica | Cada 2 días; a partir del segundo mes, 2 veces por semana |
| Ciclopirox al 8 % + HPCH, laca de uñas soluble en agua | 1 vez al día |
| Ciclopirox al 8 % con tecnología CicloTech, laca de uñas soluble en agua | 1 vez al día |
| Tioconazol al 28 % | 2 veces al día |
HPCH: hidroxipropil chitosán
Fuente: Pérez et al.10, Nenoff et al.11 y Otero et al.28
Tratamiento tópico y penetración ungueal
El principal desafío de los barnices para tratar la onicomicosis es encontrar vehículos capaces de solubilizar al máximo los ingredientes activos y lograr una mayor permeabilidad de dichos ingredientes a través de la uña, de forma que aumente el tiempo de permanencia y la eficacia en la zona afectada25.
Con este objetivo, se han desarrollado tecnologías para mejorar la penetración del medicamento a través de la placa ungueal11:
- Tecnología basada en el hidroxipropil chitosán (HPCH). El HPCH es un derivado semisintético del quitosano29, un polisacárido parecido a la quitina presente en el exoesqueleto de los cangrejos. Entre sus características, destacan la hidrosolubilidad, la elevada plasticidad, la afinidad a la queratina y la buena compatibilidad con los tejidos humanos30. La afinidad del HCPH por la queratina permite que el barniz forme una película que se adhiere con fuerza a la uña, de modo que crea una barrera protectora frente a las agresiones físicas y los microorganismos, alisa la superficie de la uña y favorece la difusión del principio activo hacia la uña29. Así, la aplicación de ciclopirox 8 % con HPCH facilita la penetración del antifúngico en la uña y permite que se alcance una concentración suficiente para inhibir la proliferación de los hongos durante un tiempo prolongado (30 horas)25,31. Los barnices basados en la tecnología HPCH fortalecen la uña, aumentan su dureza y disminuyen su fragilidad, lo que ayuda a prevenir las infecciones fúngicas32. Además, estos barnices no producen irritación, se eliminan fácilmente con agua y se aplican en la piel periungueal30.
- Tecnología CicloTech. Esta tecnología se basa en la interacción de tres componentes: la hidroxipropil-β-ciclodextrina, el poloxámero 407 y el lauril-sulfato sódico. La ciclodextrina actúa como un agente solubilizante que favorece la permeación de ingredientes hidrófobos y mejora la acumulación del principio activo en la uña. Además, su capacidad para retener agua promueve la hidratación de la queratina. Por su parte, el poloxámero forma una capa uniforme de gel que aumenta el tiempo de permanencia del principio activo en la uña y favorece su liberación prolongada. Finalmente, el lauril-sulfato sódico aumenta la porosidad de la uña y mejora la permeabilidad del principio activo. Así, la combinación de estos componentes en la solución hidroalcohólica mejora el perfil de solubilidad, favorece la permeación del principio activo y aumenta la concentración de antifúngico en la uña28.
- Otros métodos y técnicas para mejorar la penetración de agentes antifúngicos incluyen la abrasión, recorte, avulsión y eliminación de la uña para facilitar la penetración de los agentes antifúngicos9.
Adherencia al tratamiento tópico
La adherencia al tratamiento tópico puede ser un problema debido a la larga duración del tratamiento: unos 6 meses para las uñas de las manos y 12 meses para las de los pies33.
Para mejorar la adherencia al tratamiento, se recomienda:
- Realizar un diagnóstico micológico preciso basado en la evaluación clínica y en pruebas de confirmación, para elegir el tratamiento apropiado34.
- Comenzar el tratamiento tan pronto como se diagnostique la onicomicosis, para aumentar las posibilidades de éxito34.
- Informar de los objetivos y la duración del tratamiento33.
- Dar instrucciones sencillas y claras de cómo aplicar el antimicótico tópico35.
- Insistir en que los resultados óptimos solo se obtendrán si el tratamiento se usa de manera correcta durante el tiempo indicado35.
- Explicar al paciente que la apariencia de la uña no mejorará hasta que la uña crezca (3-6 meses para las uñas de las manos y 9-18 meses para las de los pies)35.
- Disminuir la probabilidad de recurrencia36:
- Tratar la tinea pedis, incluida la del resto de la familia.
- Desechar o, si no es posible, desinfectar el calzado y los calcetines, para eliminar el reservorio micótico.
- Mantener los pies fríos y secos.
- No andar descalzo en sitios públicos.
Una posible solución para mejorar la adherencia al tratamiento de la onicomicosis es crear alarmas en el móvil que avisen al paciente cuando le toque administrar el tratamiento y, así, evitar posibles olvidos37. De hecho, las aplicaciones móviles que utilizan este tipo de recurso ya han demostrado su potencial para mejorar la adherencia al tratamiento tópico en otras enfermedades dermatológicas, como la psoriasis38. Actualmente, existen aplicaciones específicas para ayudar a los pacientes con onicomicosis, como CicloNail. Esta herramienta permite programar recordatorios, hacer un seguimiento para valorar la constancia del tratamiento y evaluar la progresión mediante fotografías.
Tratamiento sistémico
El tratamiento sistémico se utiliza ampliamente por su mayor eficacia y menor tiempo de tratamiento, pero puede dar lugar a acontecimientos adversos sistémicos y a interacciones3,7.
Los antifúngicos orales disponibles para el tratamiento de la onicomicosis son la terbinafina, el itraconazol y el fluconazol1,3,11.
El tratamiento de elección es la terbinafina 250 mg al día durante un mínimo de 6 semanas para la onicomicosis de las manos y de 12 semanas para la de los pies1,11.
Las tasas de curación completa con terbinafina varían entre el 35 % y el 78 % en los pacientes con onicomicosis de las uñas del pie. Su sensibilidad a levaduras y hongos no dermatofíticos no está bien estudiada1.
Está contraindicada en los pacientes con insuficiencia hepática crónica o activa y en pacientes con insuficiencia renal grave. Debe evaluarse la función hepática (GOT, GPT y GGT) antes de empezar el tratamiento y realizarse controles periódicos tras 4-6 semanas de tratamiento11. La terbinafina interacciona con otros medicamentos que se metabolizan mediante la enzima del citocromo P450 2D61.
El itraconazol es efectivo contra dermatofitos, levaduras y mohos no dermatofíticos. Las opciones de dosificación incluyen una pauta continua de 200 mg/día durante 3 meses para la onicomicosis de los pies39 (menos tiempo para la onicomicosis de las manos11) o una pauta de pulsos; cada pulso consiste en 400 mg/día durante una semana, seguido de una pausa de tres semanas; se aconsejan dos pulsos para la onicomicosis de las manos y tres pulsos para la de los pies39. La tasa de curación completa con itraconazol oscila entre el 14 % y el 43 %
La terapia con itraconazol conlleva un alto riesgo de interacciones medicamentosas y debe usarse con precaución en pacientes con afecciones cardíacas, debido al riesgo de insuficiencia cardíaca y arritmias1.
Otra opción terapéutica de segunda línea es el fluconazol. La pauta es de 150 mg una vez a la semana durante 3 a 6 meses para las uñas de las manos y de 6 a 12 meses para las uñas de los pies40. Las tasas de curación completa varían del 21 % al 48 %1.
El fluconazol se asocia con un alto riesgo de interacciones y con riesgo cardiovascular y puede prolongar el intervalo QT1.
En la tabla 5 se muestran las opciones de tratamiento oral para la onicomicosis1.
Tabla 5. Tratamiento oral para la onicomicosis
|
Antifúngico oral |
Dosificación |
Tasa de curación completa (%) |
| Terbinafina | Uñas de las manos: 250 mg/día x 6 semanas Uñas de los pies: 250 mg/día x 12 semanas |
35-78 |
| Itraconazol | Continuo: 200 mg/día x 12 semanas Pulso: 400 mg/día (200 mg/12 h) x 1 semana al mes durante 2 meses para las uñas de las manos o 3 meses para las uñas de los pies |
14-43 |
| Fluconazol | Uñas de las manos: 150 mg/semana durante 6 meses Uñas de los pies: 150 mg/semana durante 12 meses |
21-48 |
Fuente: Nenoff et al.11 y fichas técnicas de los medicamentos
Nuevos antimicóticos orales
Se están investigando nuevas terapias orales para tratar la onicomicosis, muchas de los cuales son azoles1:
- Fosravuconazol. En un studio, se encontraron tasas de curación completa del 59,4 % a las 12 semanas. El perfil de seguridad es favorable en personas mayores, ya que inhibe poco el citocromo P4501.
- Posaconazol. En un estudio, se observaron tasas de curación completa superiores a placebo y terbinafina en pacientes con onicomicosis en las uñas de los pies. El tratamiento se toleró bien3.
- Voriconazol. En un estudio se reportó una tasa de curación completa del 67,9 % a las 8 semanas1.
También se han estudiado otros azoles, como el albaconazol y el oteseconazol1.
Otros tratamientos
Otros tratamientos para la onicomicosis son los siguientes:
- Láser. Utiliza el principio de fotodermolisis selectiva para eliminar las células fúngicas sin afectar el tejido circundante. Las tasas de curación son menores que con el tratamiento farmacológico, es caro y puede producir molestias, por lo que no es un tratamiento de primera línea3,9,27.
- Terapia fotodinámica. Consiste en la activación de un fotosensibilizador con luz en longitudes de onda específicas; el hongo absorbe el fotosensibilizador, lo que lo hace más susceptible a la destrucción por apoptosis o necrosis9. Es poco útil para tratar la onicomicosis porque requiere numerosas sesiones y un tratamiento previo con urea o avulsión de la uña, y causa dolor. Se necesitan ensayos aleatorizados más extensos en poblaciones de pacientes más grandes antes de poder recomendarla3.
- Terapia con plasma. Es un método en estudio que necesita más investigación antes de recomendarlo para la práctica clínica27.
Existen numerosos remedios naturales y productos de venta libre, como el aceite de árbol de té (TTO), el aceite de eucalipto, alcanfor y mentol, la resina conífera natural derivada del abeto noruego, el extracto de Ageratina pichinchensis y el aceite de girasol ozonizado3.
El médico debe preguntar a los pacientes sobre el uso de remedios naturales o de venta libre para tratar la onicomicosis, ya que pueden interactuar con los antifúngicos recetados3.
Elección del tratamiento
En la tabla 6 se muestra un resumen de los antifúngicos de elección, ya sean tópicos o sistémicos, en función del hongo identificado.
Tabla 6. Elección de antifúngico en función del microrganismo identificado
| Organismos identificados | Agente antimicótico recomendado |
| Dermatofitos: Trichophyton (T.) rubrum (causa más frecuente) T. interdigitale (segunda causa más frecuente) | Tópico: esmalte de uñas con amorolfina o ciclopirox Sistémico: terbinafina (T. rubrum + T. interdigitale), fluconazol (T. rubrum), itraconazol (T. rubrum + T. interdigitale) |
| Levaduras: Candida (C.) albicans y C. parapsilosis (frecuentes en las uñas de las manos) | Tópico: esmalte de uñas con amorolfina o ciclopirox. También sistémico (si es necesario): fluconazol por vía oral (terapia continua o intermitente) o itraconazol; también es posible terbinafina para C. parapsilosis. |
| Mohos: Scopulariopsis brevicaulis (frecuente) | Tópico: ablación no traumática de la uña con pasta de urea al 40 %. Esmalte de uñas con amorolfina o ciclopirox, posiblemente anfotericina B* (como suspensión, uso para una indicación no autorizada). A menudo no hay respuesta al tratamiento antifúngico sistémico Excepción: Aspergillus spp., Onychocola canadensis (actual Arachnomyces nodosetosus): terbinafina por vía oral eficaz en determinados casos. |
Fuente: Nenoff et al.11
Tratamiento combinado
La terapia combinada para tratar la onicomicosis resulta atractiva debido a su potencial para generar sinergias entre medicamentos y prevenir las resistencias antifúngicas41. En concreto, el tratamiento combinado con fármacos tópicos y sistémicos puede mejorar la eficacia y lograr tasas de curación más altas27,42. Estas medidas también se pueden acompañar de tratamiento quirúrgico42. No obstante, dado el coste asociado a los tratamientos combinados, la posibilidad de interacciones medicamentosas y la carencia de ensayos clínicos aleatorizados bien diseñados con un seguimiento prolongado, se sugiere reservar la terapia combinada como una opción secundaria en pacientes con factores pronósticos desfavorables o en casos resistentes de onicomicosis41.
El tratamiento combinado con fármacos tópicos y sistémicos puede mejorar la eficacia y la tasa de curación27,42.
Pronóstico y respuesta al tratamiento
Los datos demográficos del paciente, las comorbilidades, los signos ungueales y el organismo patógeno afectan a la respuesta al tratamiento y el pronóstico (tabla 7).
Tabla 7. Características asociadas a mal pronóstico del tratamiento de la onicomicosis
| Características del paciente |
|
| Comorbilidades |
|
| Características de la uña |
|
| Organismo patógeno |
|
Fuente: Lipner et al.27
El Onychomycosis Severity Index (índice de gravedad de la onicomicosis) es un sistema de puntuación para describir objetivamente la extensión y afectación de la onicomicosis subungueal lateral distal y clasificarla como leve, moderada o grave. Puede ser útil para predecir la respuesta al tratamiento de la onicomicosis27.
La resistencia a los antifúngicos es una variable que también debe considerarse al elegir el tratamiento. A medida que las infecciones dermatofíticas evolucionan, la eficacia de los antifúngicos orales puede cambiar; de hecho, se ha notificado una disminución de la eficacia de terbinafina en tinea corporis, cruris y faciei en India43 y también se ha comunicado un aumento de la resistencia a terbinafina en especies de Trichophyton en Europa44.
Tratamiento en poblaciones especiales
Aunque antes se consideraba rara, varios estudios sugieren que la onicomicosis en niños está en aumento. No existen medicamentos aprobados para tratar la onicomicosis en niños1, aunque la ficha técnica del tioconazol tópico solo expresa que «debido al tipo de excipientes de la fórmula, se usará con precaución en niños pequeños con tendencia a chuparse los dedos y uñas»45.
La onicomicosis tiene una mayor incidencia entre los pacientes de edad avanzada, quienes además presentan factores de riesgo específicos (crecimiento más lento de las uñas, distrofia recurrente, mayor prevalencia de diabetes y enfermedad vascular periférica) que los predisponen a una peor respuesta a los antifúngicos46. Asimismo, la polifarmacia es frecuente. Por lo tanto, la terapia tópica es de elección. Si se requiere tratamiento sistémico, la terbinafina oral debe ser la primera línea, debido al menor riesgo de interacciones medicamentosas en comparación con los azoles3.
Los pacientes inmunocomprometidos, como las personas con VIH con recuentos de CD4 <500, tienen mayor prevalencia de tinea pedis y onicomicosis. Hay pocos estudios que hayan evaluado los antifúngicos orales en la población VIH; sin embargo, se ha demostrado que la terbinafina es eficaz y bien tolerada1.
Respecto a las mujeres embarazadas y en periodo de lactancia, el haber sido excluidas de los ensayos clínicos impide hacer recomendaciones de tratamiento para dicha población. Ni el itraconazol (categoría C) ni el fluconazol (categoría D con más de una dosis) deben utilizarse durante el embarazo. El itraconazol oral debe evitarse durante 2 meses antes de planificar el embarazo y el fluconazol oral se secreta en la leche materna, por lo que no debe comenzarse hasta que se haya completado la lactancia. La terbinafina oral es de categoría B y se excreta en la leche materna, con una relación de terbinafina en la leche respecto al plasma de 7:1. Dado que los datos son escasos y que el tratamiento de la onicomicosis no es urgente, se debe evitar el inicio de terbinafina oral durante el embarazo o mientras se está amamantando3. Tampoco hay datos suficientes para recomendar los medicamentos tópicos45,47,48.
Prevención
Dado que los hongos se desarrollan mejor en ambientes cálidos y húmedos, se recomienda usar zapatos no oclusivos, mantener los pies secos y frescos, usar calcetines absorbentes y mantener las uñas cortas. Si existe tinea pedis, también debe ser tratada. Además, los miembros de la familia con tinea pedis y onicomicosis deben recibir el tratamiento adecuado9.
Para prevenir la recurrencia, algunos autores sugieren el uso de terapia antifúngica tópica una vez a la semana o dos veces al mes en pacientes de alto riesgo durante un periodo de hasta dos años después de completar el tratamiento. Se puede considerar el uso de un dispositivo de tratamiento basado en luz ultravioleta C para el calzado, así como lavar los zapatos deportivos con agua caliente9.
Últimas guías publicadas
- Guías para el abordaje de la onicomicosis de la British Association of Dermatologists. https://doi.org/10.1111/bjd.13358
Ameen M, Lear JT, Madan V, Mohd Mustapa MF, Richardson M. British Association of Dermatologists’ guidelines for the management of onychomycosis 2014. Br J Dermatol. Nov 2014;171(5):937-58. - Guía sobre onicomicosis de la Sociedad Alemana de Dermatología (DDG, según sus siglas en alemán).
https://doi.org/10.1111/ddg.14988
Nenoff P, Reinel D, Mayser P et al. S1 Guideline onychomycosis. J Dtsch Dermatol Ges. 2023 Jun;21(6):678-92. - Guía clínica de Fisterra sobre onicomicosis
https://www.fisterra.com/guias-clinicas/onicomicosis/
Del Pozo Losada J y Rodríguez López-Sangil A. Onicomicosis (guía clínica). [Revisado 13 nov 2017]. En: Fisterra. Barcelona (España): Elsevier España SLU. c2023. Aprox. 15 pantallas. - Recomendaciones terapéuticas para el tratamiento de la onicomicosis del pie en los Estados Unidos.
https://jddonline.com/articles/therapeutic-recommendations-for-the-treatment-of-toenail-onychomycosis-in-the-us-S1545961621P1076X/?_page=9
Therapeutic Recommendations for the Treatment of Toenail Onychomycosis in the US. Lipner SR, Joseph WS, Vlahovic TC, Scher RK, Rich P, Ghannoum M, et al. J Drugs Dermatol. Oct 2021; 20(10):1076-84. - Protocolo de actuación en el tratamiento de las micosis en el pie.
https://www.copoib.com/wp-content/uploads/2016/11/protocolo_de_actuacion_micosis.pdf
Protocolo de actuación en el tratamiento de las micosis en el pie. Consejo General de Colegios Oficiales de Podólogos. Zalacaín-Vicuña AJ. Barcelona: Editorial Glosa; 2016. 44 p. - Recomendaciones para el tratamiento farmacológico de la onicomicosis de la Nail Society of India.
https://doi.org/10.4103/idoj.idoj_355_22
Mahajan K, Grover C, Relhan V, Tahiliani S, Singal A, Shenoy MM, Jakhar D. Nail Society of India (NSI) Recommendations for Pharmacologic Therapy of Onychomycosis. Indian Dermatol Online J. 27 Abr 2023;14(3):330-341.
Recursos relacionados
- Consulta rápida: Retos y soluciones del tratamiento de la onicomicosis
- Consulta rápida: Cómo diferenciar las patologías ungueales más frecuentes
- Consulta rápida: Qué hacer y qué no hacer en… onicomicosis
- Artículo científico: Revisión sistemática de la dermatoscopia en la onicomicosis
- Actualización: Preguntas frecuentes sobre la onicomicosis
Recursos para pacientes
Información para pacientes
Descargar en PDF los conejos para pacientes con onicomicosis
Otros recursos para pacientes
- Infografía: Cómo cuidarse las uñas
- App para pacientes: Ciclonail
Bibliografía
- Maskan Bermudez N, Rodríguez-Tamez G, Perez S, Tosti A. Onychomycosis: Old and New. J Fungi Basel Switz. 12 de mayo de 2023;9(5):559.
- Vlahovic TC. Onychomycosis. Clin Podiatr Med Surg. julio de 2016;33(3):305-18.
- Falotico JM, Lipner SR. Updated Perspectives on the Diagnosis and Management of Onychomycosis. Clin Cosmet Investig Dermatol. 2022;15:1933-57.
- Larruskain Garmendia. Onicomicosis. Inf Ter Sist Nac Salud 2008; 32: 83-92.
- Muddasani S, Lin G, Hooper J, Sloan SB. Nutrition and nail disease. Clin Dermatol. 2021;39(5):819-28.
- Elena González-Guerra& Aurora Guerra-Tapia. Uñas: alteraciones estéticas. Más Dermatol. 2022;Suppl 1:S24-S33.
- Gupta AK, Stec N, Summerbell RC, Shear NH, Piguet V, Tosti A, et al. Onychomycosis: a review. J Eur Acad Dermatol Venereol JEADV. septiembre de 2020;34(9):1972-90.
- Lipner SR, Scher RK. Onychomycosis: Clinical overview and diagnosis. J Am Acad Dermatol. abril de 2019;80(4):835-51.
- Leung AKC, Lam JM, Leong KF, Hon KL, Barankin B, Leung AAM, et al. Onychomycosis: An Updated Review. Recent Pat Inflamm Allergy Drug Discov. 2020;14(1):32-45.
- Pérez Domingo E. Onicomicosis Mi piel. SEMG Volumen 1 – Número 1 junio 2020. Disponible en: https://www.semg.es/images/2020/Documentos/boletin_mipiel_n1.pdf.
- Nenoff P, Reinel D, Mayser P, Abeck D, Bezold G, Bosshard PP, et al. S1 Guideline onychomycosis. J Dtsch Dermatol Ges J Ger Soc Dermatol JDDG. junio de 2023;21(6):678-92.
- Fouilloux B. Enfermedades ungueales. Tratado de medicina. 2017;21(2):1-6.
- Canal-García E, Bosch-Amate X, Belinchón I, Puig L. Nail Psoriasis. Actas Dermosifiliogr. mayo de 2022;113(5):481-90.
- Tosti A. Enfermedades del pelo y las uñas. En: Goldman-Cecil. Tratado de medicina interna. 26.aed. Barcelona: Elsevier; 2021. p. 2657-66. En.
- Tosti A, Piraccini BM. Trastornosungueales. En: Bolognia JL, Schaffer J v, Cerroni L, editores. Dermatología. 4.a ed. Barcelona: Elsevier; 2019. p. 1203-15. En.
- Tietz HJ. Alteraciones ungueales: etiología, diagnóstico y tratamiento [Internet]. 2022 [citado 25 de agosto de 2023]. Disponible en: https://dermatologia.almirallmed.es/actualizaciones/alteraciones-ungueales-etiologia-diagnostico-y-tratamiento/
- Ankad BS, Gupta A, Alekhya R, Saipriya M. Dermoscopy of Onycholysis Due to Nail Psoriasis, Onychomycosis and Trauma: A Cross Sectional Study in Skin of Color. Indian Dermatol Online J. 2020;11(5):777-83.
- Lim SS, Chamberlain A, Hur K, Ohn J, Han B, Mar V, et al. Dermoscopic Evaluation of Inflammatory Nail Disorders and Their Mimics. Acta Derm Venereol. 15 de septiembre de 2021;101(9):adv00548.
- Yorulmaz A, Yalcin B. A novel dermoscopic feature in traumatic onycholysis. Our Dermatol Online. 2018;9(3):307-309.
- Bozdemir NY, Yuksel EI, Toraman ZA, Cicek D, Demir B, Gunbey F. Factors affecting onychomycosis in patients with psoriasis. Dermatol Ther. julio de 2022;35(7):e15513.
- Grynszpan R, Barreiros G, do Nascimento Paixão M, Frasnelli Fernandes M, Aguinaga F, Camargo C, et al. Coexistence of onychomycosis and nail psoriasis and its correlation with systemic treatment. Mycoses. septiembre de 2021;64(9):1092-7.
- Effendy I, Lecha M, Feuilhade de Chauvin M, Di Chiacchio N, Baran R, European Onychomycosis Observatory. Epidemiology and clinical classification of onychomycosis. J Eur Acad Dermatol Venereol JEADV. septiembre de 2005;19 Suppl 1:8-12.
- Lim SS, Hui L, Ohn J, Cho Y, Oh CC, Mun JH. Diagnostic accuracy of dermoscopy for onychomycosis: A systematic review. Front Med. 2022;9:1048913.
- Gupta AK, Hall DC, Cooper EA, Ghannoum MA. Diagnosing Onychomycosis: What’s New? J Fungi Basel Switz. 29 de abril de 2022;8(5):464.
- Piraccini BM, Iorizzo M, Lencastre A, Nenoff P, Rigopoulos D. Ciclopirox Hydroxypropyl Chitosan (HPCH) Nail Lacquer: A Review of Its Use in Onychomycosis. Dermatol Ther. octubre de 2020;10(5):917-29.
- Gupta AK, Stec N. Recent advances in therapies for onychomycosis and its management. F1000Research. 2019;8:F1000 Faculty Rev-968.
- Lipner SR, Scher RK. Onychomycosis: Treatment and prevention of recurrence. J Am Acad Dermatol [Internet]. 1 de abril de 2019 [citado 23 de agosto de 2023];80(4):853-67. Disponible en: https://www.jaad.org/article/S0190-9622(18)32187-X/fulltext
- Otero FJ, Gómez EC, Igea SA. Nueva tecnología de liberación transungueal: CicloTech®.
- Sparavigna A, Setaro M, Frisenda L. Physical and microbiological properties of a new nail protective medical device. J Plast Dermatol. 1 de enero de 2008;4.
- Monti D, Saccomani L, Chetoni P, Burgalassi S, Saettone MF, Mailland F. In vitro transungual permeation of ciclopirox from a hydroxypropyl chitosan-based, water-soluble nail lacquer. Drug Dev Ind Pharm. enero de 2005;31(1):11-7.
- Monti D, Saccomani L, Chetoni P, Burgalassi S, Senesi S, Ghelardi E, et al. Hydrosoluble medicated nail lacquers: in vitro drug permeation and corresponding antimycotic activity. Br J Dermatol. 1 de febrero de 2010;162(2):311-7.
- Ghannoum MA, Long L, Isham N, Bulgheroni A, Setaro M, Caserini M, et al. Ability of Hydroxypropyl Chitosan Nail Lacquer To Protect against Dermatophyte Nail Infection. Antimicrob Agents Chemother [Internet]. abril de 2015 [citado 14 de septiembre de 2023];59(4):1844-8. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4356771/
- Lipner SR, Ko D. Optimizing topical therapy for onychomycosis: the importance of patient education – PubMed. Cutis [Internet]. 2018 [citado 28 de marzo de 2023];389-90. Disponible en: https://pubmed.ncbi.nlm.nih.gov/30657804/
- Gupta AK, Versteeg SG, Shear NH, Piguet V, Tosti A, Piraccini BM. A Practical Guide to Curing Onychomycosis: How to Maximize Cure at the Patient, Organism, Treatment, and Environmental Level. Am J Clin Dermatol [Internet]. 13 de febrero de 2019 [citado 28 de marzo de 2023];20(1):123-33. Disponible en: https://pubmed.ncbi.nlm.nih.gov/30456537/
- Rosen T. Concepts in Onychomycosis Treatment and Recurrence Prevention: An Update. Semin Cutan Med Surg [Internet]. 1 de marzo de 2016 [citado 28 de marzo de 2023];35(3 Suppl 3):S56-9. Disponible en: https://pubmed.ncbi.nlm.nih.gov/27074701/
- Tosti A, Elewski BE. Onychomycosis: Practical Approaches to Minimize Relapse and Recurrence. Skin Appendage Disord [Internet]. 2016 [citado 27 de marzo de 2023];2(1-2):83-7. Disponible en: https://pubmed.ncbi.nlm.nih.gov/27843933/
- Lin K, Lipner SR. Mobile phone reminders for onychomycosis medication adherence. J Am Acad Dermatol. mayo de 2019;80(5):e105-7.
- Svendsen MT, Andersen F, Andersen KH, Pottegård A, Johannessen H, Möller S, et al. A smartphone application supporting patients with psoriasis improves adherence to topical treatment: a randomized controlled trial. Br J Dermatol. noviembre de 2018;179(5):1062-71.
- Agencia Española de Medicamentos y Productos Sanitarios. Ficha técnica itraconazol 100 mg [Internet]. [citado 23 de agosto de 2023]. Disponible en: https://cima.aemps.es/cima/dochtml/ft/65773/FT_65773.html
- Agencia Española de Medicamentos y Productos Sanitarios. Ficha técnica fluconazol 100 mg [Internet]. [citado 23 de agosto de 2023]. Disponible en: https://cima.aemps.es/cima/dochtml/ft/58804/FT_58804.html#4.2
- Falotico JM, Lapides R, Lipner SR. Combination Therapy Should Be Reserved as Second-Line Treatment of Onychomycosis: A Systematic Review of Onychomycosis Clinical Trials. J Fungi Basel Switz. 9 de marzo de 2022;8(3):279.
- Tosti A. Onychomycosis: Practice Essentials, Background, Pathophysiology. En Medscape; 2023 [citado 9 de octubre de 2023]. Disponible en: https://emedicine.medscape.com/article/1105828-overview
- Singh S, Chandra U, Anchan VN, Verma P, Tilak R. Limited effectiveness of four oral antifungal drugs (fluconazole, griseofulvin, itraconazole and terbinafine) in the current epidemic of altered dermatophytosis in India: results of a randomized pragmatic trial. Br J Dermatol. noviembre de 2020;183(5):840-6.
- Moreno-Sabater A, Normand AC, Bidaud AL, Cremer G, Foulet F, Brun S, et al. Terbinafine Resistance in Dermatophytes: A French Multicenter Prospective Study. J Fungi Basel Switz. 23 de febrero de 2022;8(3):220.
- Agencia Española de Medicamentos y Productos Sanitarios. Ficha técnica de Trosid 280 mg/ml barniz de uñas medicamentoso [Internet]. [citado 24 de agosto de 2023]. Disponible en: https://cima.aemps.es/cima/publico/detalle.html?nregistro=58758
- Loo DS. Onychomycosis in the elderly : drug treatment options. Drugs Aging. 2007;24(4):293-302.
- Agencia Española de Medicamentos y Productos Sanitarios. Ficha técnica amorolfina 50mg/ml barniz de uñas medicamentoso [Internet]. [citado 24 de agosto de 2023]. Disponible en: https://cima.aemps.es/cima/dochtml/ft/74631/FT_74631.html
- Agencia Española de Medicamentos y Productos Sanitarios. Ficha técnica Ony-Tec 80 mg/g barniz de uñas medicamentoso [Internet]. [citado 24 de agosto de 2023]. Disponible en: https://cima.aemps.es/cima/dochtml/ft/72143/FT_72143.html