Revisado el 20 de enero de 2023.
Puntos clave
|
Introducción
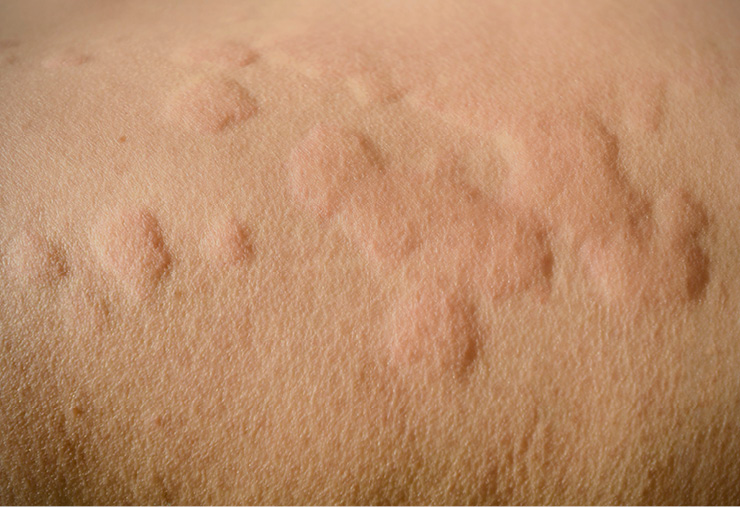
La urticaria es una enfermedad frecuente que se caracteriza por la presencia de habones (40 % de los casos), angioedema (40 %) o ambos (20 %)4,9. El prurito es el síntoma más molesto de la urticaria9.
En función de su duración, la urticaria se clasifica en aguda (≤6 semanas) o crónica (> 6 semanas)4,9. En promedio, la urticaria crónica suele durar de 2 a 5 años8. Por otro lado, según el factor desencadenante, se puede clasificar en espontánea (sin factor desencadenante definido) o inducible (provocada por un factor desencadenante específico)4,9. Se estima que el 10 %-50 % de los pacientes con urticaria crónica presentan un patrón combinado de urticaria espontánea e inducible9.
Mientras que la prevalencia de la urticaria aguda a lo largo de la vida es del 20 % aproximadamente, la de la urticaria crónica se estima en un 0,1 %-1,0 %9.
La urticaria crónica afecta a la calidad de vida y supone un coste considerable para el sistema sanitario4,9–11.
Diagnóstico
Realizar una anamnesis detallada es esencial y es el primer paso en el diagnóstico de la urticaria3–5.
El segundo paso es la exploración física del paciente4,5. Dado que los habones y el angioedema son transitorios y pueden estar ausentes durante la exploración, es importante revisar las fotos que traiga el paciente3,4.
En la urticaria crónica, el tercer paso es realizar un estudio diagnóstico básico con pruebas complementarias determinadas (tabla 1)4,5. La urticaria aguda es autolimitada, por lo que, en general, no requiere pruebas complementarias aparte de la anamnesis detallada para identificar posibles factores desencadenantes. La única excepción es la sospecha de urticaria aguda debida a una alergia alimentaria mediada por inmunoglobulina (Ig) E en pacientes sensibilizados o debida a una hipersensibilidad a fármacos (sobre todo a antiinflamatorios no esteroideos). En este caso, las pruebas de alergia y educar a los pacientes puede ser útil para evitar que se expongan de nuevo al factor desencadenante de la urticaria4.
En general, no es necesario hacer pruebas complementarias en la urticaria aguda que responde a los antihistamínicos H13.
Tabla 1. Pruebas diagnósticas recomendadas por las guías internacionales en los subtipos de urticaria más frecuentes
| Tipo | Subtipo | Prueba diagnóstica de rutina |
| Urticaria espontánea | Urticaria espontánea aguda | Ninguna |
| Urticaria espontánea crónica | Fórmula leucocitaria VSG y/o PCR IgG anti-TPO IgE total |
|
| Urticaria inducible | Urticaria por frío | Prueba de provocación Prueba de umbral |
| Urticaria por presión retardada | Prueba de presión Prueba de umbral |
|
| Urticaria por calor | Prueba de provocación Prueba de umbral |
|
| Urticaria solar | Prueba con luz UV y luz visible con diferentes longitudes de onda Prueba de umbral |
|
| Dermografismo sintomático | Prueba de provocación Prueba de umbral Fórmula leucocitaria VSG y/o PCR |
|
| Angioedema vibratorio | Prueba de vibración (por ejemplo, vórtex) | |
| Urticaria acuagénica | Prueba de provocación | |
| Urticaria colinérgica | Prueba de provocación Prueba de umbral |
|
| Urticaria de contacto | Prueba de provocación |
Ig: inmunoglobulina; PCR: proteína C reactiva; TPO: peroxidasa tiroidea; VSG: velocidad de sedimentación globular.
Fuente: adaptado de EAACI/GA²LEN/EuroGuiDerm/APAAACI4.
Según el resultado de la primera batería de pruebas y el subtipo específico de urticaria, podría ser útil solicitar pruebas adicionales específicas4.
Realizar un estudio diagnóstico ampliado de la urticaria crónica solo está indicado en pocos casos5. No se deben solicitar pruebas de alergia de forma sistemática2.
En la urticaria crónica espontánea se deben descartar otras enfermedades, identificar factores desencadenantes, evaluar enfermedades concomitantes y determinar la actividad de la enfermedad (síntomas), si la calidad de vida está deteriorada y si la enfermedad está controlada5.
Por otro lado, en la urticaria crónica inducible se deben descartar otras enfermedades, identificar el subtipo de urticaria y determinar los umbrales desencadenantes. Esto último permitirá determinar la actividad de la enfermedad, así como la respuesta al tratamiento. La mayoría de los subtipos de urticaria crónica inducida cuentan con herramientas validadas para realizar las pruebas de provocación4.
Como parte del diagnóstico diferencial, la aparición aislada de angioedema obliga a descartar el angioedema hereditario o inducido por fármacos (por ejemplo, por inhibidores de la enzima convertidora de angiotensina)2,3.
Para determinar la actividad de la enfermedad y su repercusión en el paciente, se deben utilizar escalas validadas, tales como la Urticaria Activity Score 7 (UAS7), la Angioedema Activity Score (AAS) o el Urticaria Control Test (UCT)1,3. Es importante valorar la actividad de la enfermedad para saber cuándo es necesario ascender un escalón terapéutico1.
Tratamiento
El objetivo principal del tratamiento de la urticaria es lograr la ausencia de síntomas. El abordaje terapéutico de la urticaria crónica espontánea es equivalente al de la urticaria crónica inducible y consta de dos aspectos fundamentales2,5,12:
- Eliminación y prevención de factores desencadenantes.
- Tratamiento farmacológico sintomático.
En el cuadro 1 se muestra el algoritmo terapéutico recomendado por las guías internacionales para la urticaria.
Cuadro 1. Algoritmo terapéutico de la urticaria
Primera línea:
Segunda líneaa (si los síntomas persisten después de 2-4 semanas o antes si son intolerables):
Tercera líneaa (si el control es inadecuado después de 6 meses o antes si los síntomas son intolerables):
|
aLa segunda y tercera líneas solo aplican a la urticaria crónica.
b300 mg cada 4 semanas.
cHasta 600 mg cada 2 semanas.
dHasta 5 mg/kg.
Fuente: adaptado de EAACI/GA²LEN/EuroGuiDerm/APAAACI4.
También se podría administrar una tanda corta de corticoides por vía oral (10 días como máximo) en caso de reagudización1,4,5.
Se han sugerido otros tratamientos para la urticaria crónica, pero la falta de datos hace que no se puedan hacer recomendaciones al respecto. Algunos ejemplos son antihistamínicos H2, montelukast, dietas de evitación, etc7.
Antihistamínicos H1
Debido a los efectos secundarios potencialmente graves de los antihistamínicos H1 de primera generación sobre el sistema nervioso central3,4, las guías internacionales recomiendan encarecidamente dejar de utilizarlos para tratar las alergias en adultos y especialmente en niños. La guía ARIA (Rinitis Alérgica y su Impacto en el Asma) de la Organización Mundial de la Salud comparte esta postura4.
En cuanto a los antihistamínicos H1 de segunda generación, la mayoría se han probado específicamente para tratar la urticaria. Los datos disponibles respaldan el uso de ebastina, bilastina, cetirizina, desloratadina, fexofenadina, levocetirizina, loratadina y rupatadina4.
Las guías internacionales recomiendan los antihistamínicos H1 de segunda generación como tratamiento de primera línea de todos los tipos de urticaria4.
Si los pacientes con urticaria no responden a las dosis habituales de antihistamínicos H1 de segunda generación, es preferible aumentar la dosis (hasta 4 veces) —siempre que se tolere bien y no existan contraindicaciones— en lugar de combinar diferentes antihistamínicos H1 de segunda generación, ya que sus propiedades farmacológicas son diferentes3,4. Una vez que se controlen los síntomas, se debe intentar disminuir la dosis de antihistamínicos de forma gradual, aunque no hay datos sobre la duración óptima o la velocidad de reducción de las dosis3,8.
Según las guías del Reino Unido, si los pacientes no responden a un primer antihistamínico en dosis habituales o dosis altas (o no las toleran), se puede valorar cambiar a otro antihistamínico H1 de segunda generación3.
Omalizumab
El omalizumab es el único fármaco biológico aprobado para el tratamiento de la urticaria crónica. Consiste en un anticuerpo monoclonal humanizado de tipo IgG1, cuya diana es el fragmento de la IgE que se une a los receptores Fc de los mastocitos y los basófilos6.
Este fármaco tiene buen perfil de seguridad, con riesgo bajo de anafilaxia. Los pacientes en tratamiento con omalizumab pueden recibir tanto vacunas inactivadas como atenuadas.
Según Bauer y colaboradores, los pacientes sin antecedentes de anafilaxia pueden inyectarse el omalizumab ellos mismos (o un cuidador) a partir de la cuarta administración (excepto las mujeres embarazadas)5.
Ciclosporina
La ciclosporina es un inmunosupresor que bloquea la producción de citocinas inflamatorias e inhibe los linfocitos T colaboradores6.
Hay estudios doble ciego controlados con placebo que han demostrado que la ciclosporina es el tratamiento alternativo más efectivo en aquellos pacientes con urticaria crónica que no responden a antihistamínicos ni a omalizumab (15 %-20 % del total de pacientes)6.
La ciclosporina se debe evitar en pacientes con insuficiencia renal, hipertensión arterial no tratada, infecciones no tratadas o cáncer. La respuesta al tratamiento suele producirse a las 4-8 semanas. Los pacientes en tratamiento con ciclosporina requieren un seguimiento cuidadoso para vigilar la aparición de efectos secundarios5:
- Anamnesis y exploración física: buscar hipertricosis, hiperplasia gingival, temblores, parestesias y molestias gastrointestinales; controlar la presión arterial.
- Pruebas de laboratorio: velocidad de sedimentación globular, proteína C reactiva, hemograma, fosfatasa alcalina, alanina-aminotransferasa, creatinina, potasio, tira reactiva de orina.
Según las guías internacionales publicadas en 2021, el omalizumab debe proponerse antes que la ciclosporina, ya que esta última no está aprobada para la urticaria y tiene peor perfil de seguridad4. Aunque las guías del Reino Unido publicadas en 2022 son similares a las internacionales en términos generales, estas últimas favorecen a la ciclosporina frente al omalizumab3.
No hay estudios que comparen el omalizumab con la ciclosporina7.
Medidas generales
En el cuadro 2 se muestra una serie de medidas generales para el abordaje de los pacientes con urticaria crónica.
Cuadro 2. Medidas generales para los pacientes con urticaria crónica
|
Fuente: elaboración propia a partir de Sabroe et al3., Sánchez-Borges et al9, Hon et al8.
Hasta el 40 % de pacientes con urticaria crónica espontánea presentan reagudizaciones cuando se exponen a la aspirina y a antiinflamatorios no esteroideos9.
Urticaria en Atención Primaria
La urticaria es un motivo frecuente de consulta en Atención Primaria y, en la mayoría de los casos, se puede tratar de manera eficaz en este contexto2.
Si la urticaria se acompaña de clínica sistémica, se debe descartar un cuadro anafiláctico2.
Mientras que el tratamiento de primera línea de la urticaria (antihistamínicos H1 de segunda generación) se puede prescribir y controlar desde Atención Primaria, para las líneas posteriores de tratamiento y otras situaciones específicas (cuadro 3) se debería derivar al paciente a una atención especializada4.
Cuadro 3. Criterios de derivación de los pacientes con urticaria a la atención especializada
|
Fuente: elaboración propia a partir de Sabroe et al.3, EAACI/GA²LEN/EuroGuiDerm/APAAACI4, Silvestre-Salvador et al.2.
CONCLUSIONES
La urticaria es un cuadro frecuente cuyo diagnóstico es fundamentalmente clínico. En la mayoría de los casos no se identifica la causa, por lo que el tratamiento sintomático es el pilar del abordaje de estos pacientes y las principales guías nacionales e internacionales coinciden en que los antihistamínicos H1 de segunda generación son la opción terapéutica de primera línea.
BIBLIOGRAFÍA
- SEICAP: Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica. Urticaria crónica [Internet]. Madrid: Grupo de Trabajo de Dermatitis Atópica y Alergia Cutánea. 2019 [citado 7 feb 2022]. 16 p. Disponible en: https://www.seicap.es/urticaria-cr%C3%B3nica_72181.pdf
- Silvestre-Salvador JF, Serrano-Manzano M, Serra-Baldrich E, Palacios-Martínez D, Gómez-de la Fuente E, Heras-Hitos JA, et al. Recomendaciones para el manejo de la urticaria en Atención Primaria. Medicina de Familia SEMERGEN. 2020;46(4):270-6.
- Sabroe RA, Lawlor F, Grattan CEH, Ardern‐Jones MR, Bewley A, Campbell L, et al. British Association of Dermatologists guidelines for the management of people with chronic urticaria 2021. Br J Dermatol. 2022;bjd.20892.
- Zuberbier T, Abdul Latiff AH, Abuzakouk M, Aquilina S, Asero R, Baker D, et al. The international EAACI/GA2LEN/EuroGuiDerm/APAAACI guideline for the definition, classification, diagnosis, and management of urticaria. Allergy. 2022;77(3):734-766.
- Bauer A, Dickel H, Jakob T, Kleinheinz A, Lippert U, Metz M, et al. Expert consensus on practical aspects in the treatment of chronic urticaria. Allergo J Int. 2021;30(2):64-75.
- Sánchez-Borges M, Ansotegui IJ, Baiardini I, Bernstein J, Canonica GW, Ebisawa M, et al. The challenges of chronic urticaria part 2: Pharmacological treatment, chronic inducible urticaria, urticaria in special situations. World Allergy Organization Journal. 2021;14(6):100546.
- Hacard F, Giraudeau B, d’Acremont G, Jegou M ‐H., Jonville‐Bera A ‐P., Munck S, et al. Guidelines for the management of chronic spontaneous urticaria: recommendations supported by the Centre of Evidence of the French Society of Dermatology. Br J Dermatol. 2021;185(3):658-60.
- Hon KL, Leung AKC, Ng WGG, Loo SK. Chronic Urticaria: An Overview of Treatment and Recent Patents. IAD. 2019;13(1):27-37.
- Sánchez-Borges M, Ansotegui IJ, Baiardini I, Bernstein J, Canonica GW, Ebisawa M, et al. The challenges of chronic urticaria part 1: Epidemiology, immunopathogenesis, comorbidities, quality of life, and management. World Allergy Organization Journal. 2021;14(6):100533.
- Zuberbier T, Bernstein JA. A Comparison of the United States and International Perspective on Chronic Urticaria Guidelines. The Journal of Allergy and Clinical Immunology: In Practice. 2018;6(4):1144-51.
- Ferrer Puga M, Silvestre Salvador JF, Bartra Tomas J, Giménez-Arnau A, Labrador-Horrillo M, Miquel-Miquel J, et al. Práctica clínica diaria en el manejo de la urticaria crónica en España: resultados del estudio UCREX. Actas Dermo-Sifiliográficas. 2021;S0001731021002751.
- Nettis E, Foti C, Ambrifi M, Baiardini I, Bianchi L, Borghi A, et al. Urticaria: recommendations from the Italian Society of Allergology, Asthma and Clinical Immunology and the Italian Society of Allergological, Occupational and Environmental Dermatology. Clin Mol Allergy. 2020;18(1):8.