David Ruiz Herrera
Farmacéutico Experto en Dermofarmacia. Consultor Dermo-Capilar. Sevilla.
Puntos clave
|
Introducción
La psoriasis es una enfermedad autoinmune1-3, inflamatoria y crónica que cursa con brotes que tienen una manifestación clínica en la piel que afecta negativamente la calidad de vida por su componente emocional y psicológico4.
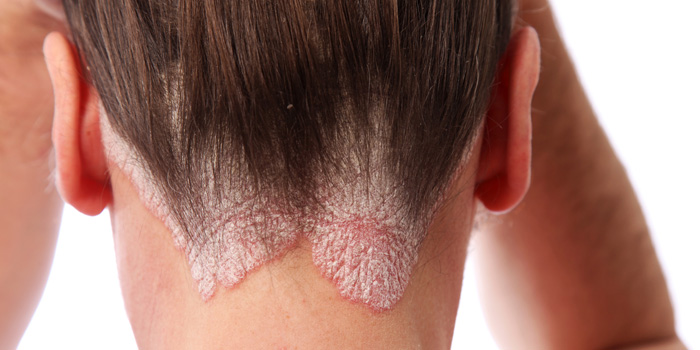
Aunque se desconoce su causa exacta, su manifestación más habitual son manchas cutáneas rosadas o rojizas, de bordes definidos, recubiertas de escamas secas, blancas y nacaradas que se desprenden fácilmente formando placas de tamaño y grosor variable. Las placas pueden picar, doler, agrietarse e incluso sangrar, siendo sus localizaciones más frecuentes codos y rodillas, la zona sacra y el cuero cabelludo5.
Asimismo, aunque no dispone de cura, el tratamiento de la psoriasis ha progresado mucho en los últimos años gracias al desarrollo de fármacos que permiten un control adecuado de la enfermedad en sus formas más graves. El objetivo principal siempre es mantener la piel libre de lesiones durante el máximo tiempo posible.
El farmacéutico, por ser un profesional específicamente formado y conocedor de la medicación (mecanismos de acción, efectos secundarios, interacciones con otros medicamentos, etc.) al que la población tiene un fácil y rápido acceso para atender cualquier duda sobre su salud y en el que deposita su confianza —y también cada vez más en relación con el cuidado de su piel—, desempeña un relevante papel como educador sanitario en la atención del paciente con psoriasis.
El farmacéutico como educador sanitario para mejorar la adherencia al tratamiento
Uno de los principales problemas de los pacientes con psoriasis es la falta de adherencia al tratamiento. La Organización Mundial de la Salud (OMS) define la adherencia al tratamiento como el cumplimiento de este, es decir, tomar la medicación siguiendo la dosificación y las pautas prescritas por el médico. Según la OMS, el 50 % de los pacientes crónicos no lo cumplen.
La psoriasis es una patología crónica que afecta a más de un millón de personas en España (se ha estimado en el 1,17-1,43 % de la población general6, presentando una mayor incidencia entre los 20 y los 50 años e igual en hombres y en mujeres7). Son muy frecuentes los brotes, en los que influyen muchos factores, siendo vital el cumplimiento del tratamiento prescrito por el médico. Si a este hecho unimos que solo el 40 % de los pacientes siguen adecuadamente su tratamiento, el farmacéutico se convierte en pieza clave, con un papel importantísimo como educador sanitario.
La falta de adherencia tiene como consecuencia directa una disminución de los resultados en salud, ya que empeora la calidad de vida del paciente, generando más recaídas y el agravamiento de la enfermedad.
Por otro lado, la falta de adherencia incrementa los costes sanitarios, puesto que el fracaso terapéutico del tratamiento implica que los pacientes vuelvan a realizar consultas al médico, con la consecuente realización de nuevas pruebas diagnosticas e ingresos hospitalarios.
Se ha comprobado que en el paciente con psoriasis la adherencia es mayor con los tratamientos sistémicos —debido a la comodidad de aplicación— que con los tratamientos tópicos, ya que esos últimos requieren una correcta aplicación, más tiempo para aplicarlos y mucha constancia. Esto provoca en muchos pacientes el abandono del tratamiento tópico, con importantes y peligrosas repercusiones por las comorbilidades asociadas a dicha patología: diabetes, síndrome metabólico, artritis reumatoide, hipertensión, riesgo cardiovascular, depresión y cáncer cutáneo no melanoma8-15.
Por ello, el papel del farmacéutico es vital para insistir y educar al paciente en el sentido de que solo el médico puede prescribir e interrumpir terapias farmacológicas, de forma que, ante cualquier reacción adversa o sensación de no efectividad del tratamiento farmacológico, el paciente nunca debería interrumpirlo sin el consentimiento del médico.
Mediante la atención farmacéutica se ofrece a los pacientes un adecuado seguimiento de forma rutinaria, sistematizada, registrada y documentada, que contribuye en gran medida a fomentar la adherencia.
La atención farmacéutica facilita, además, la detección precoz de signos y síntomas que indiquen que el paciente no está respondiendo al tratamiento, y en colaboración con el médico ofrece una solución para llegar a un buen control.
Qué hacen el farmacéutico hospitalario y el comunitario
Las funciones e implicación del farmacéutico hospitalario y del comunitario en el paciente con psoriasis de forma general son comunes, ya que mediante su actuación en la dispensación, elaboración de medicamentos y farmacovigilancia actúan realizando prestaciones específicas como es el análisis de la orden médica, la información de su buen uso y la preparación de las dosis que garantizan el cumplimiento de la prescripción médica, la correcta administración de los medicamentos al enfermo y la reducción de los errores del paciente en su medicación.
Quizás la principal diferencia, a grandes rasgos, estriba en qué medicamentos gestionan y cómo los gestiona cada uno de ellos. Los medicamentos son prescritos por el dermatólogo en función de la gravedad del paciente, de modo que para las formas leves y moderadas de la psoriasis las prescripciones son gestionadas solo por el farmacéutico comunitario, en oficinas de farmacia (Tabla 1), mientras que para casos graves las prescripciones son gestionadas exclusivamente en la farmacia hospitalaria (Tabla 2).
Tabla 1. Farmacéutico comunitario en oficina de farmacia
| Tratamientos tópicos16,17 |
|
| Tratamientos sistémicos18 |
|
Tabla 2. Farmacéutico en farmacia hospitalaria
| Tratamientos sistémicos18-21 |
|
Otro aspecto destacable es que el farmacéutico hospitalario tiene quizás una relación, interacción o interlocución más directa con el dermatólogo y otros profesionales sanitarios, por el simple hecho de que comparten información clínica a través de la Historia Única Digital; así se consigue consensuar el mejor tratamiento posible para el paciente, incorporando las nuevas tecnologías y medios disponibles para llevar a cabo una interacción continuada con el fin de mejorar los resultados en salud.
Asimismo, el farmacéutico hospitalario, al gestionar las formas más graves de la enfermedad, se centra más en la atención farmacéutica de los medicamentos de uso hospitalario ―como los tratamientos biológicos―. Por su parte, el farmacéutico comunitario, al tratar las formas más leves, tiene más centrada su atención farmacéutica en las recomendaciones higiénico-sanitarias durante el brote ―para incrementar su eficacia―, e interactúa más con el paciente con la piel sana, para lograr el distanciamiento de los brotes en ausencia de episodios graves.
En los casos más graves de psoriasis, algunos medicamentos, como los biológicos, previamente a su dispensación necesitan ser autorizados por la Administración, para lo que el dermatólogo o servicio peticionario deberá presentar una solicitud ante la Comisión del Servicio de Farmacia y Terapéutica utilizando la Guía de incorporación de nuevos medicamentos. Antes de presentar la solicitud, debe evaluarse en las sesiones científicas del Servicio Peticionario, valorándose el visto bueno del jefe de servicio peticionario, y luego remitirse la solicitud a la Secretaría de la Comisión del Servicio de Farmacia y Terapéutica, la cual evaluará y emitirá un informe para la inclusión o no inclusión del nuevo fármaco solicitado, atendiendo a criterios de eficacia y coste-efectividad.
En el caso de no tener la indicación aprobada, el dermatólogo o servicio peticionario podría solicitar su uso fuera de indicación (uso compasivo) presentando la solicitud ante la Comisión Central para la Optimización y Armonización Farmacoterapéutica (CCOAF).
La solicitud se basa en tres pilares o partes:
- Indicación del fármaco aprobado: justificación de que el fármaco tiene reconocido por la Agencia Española del Medicamento la indicación para la psoriasis.
- Informe de Posicionamiento Terapéutico (IPT): clasificación del fármaco solicitado y, en función de los estudios, inclusión en una línea de actuación concreta, es decir, si se aplicará el medicamento que se desea aprobar en una segunda o tercera línea de actuación.
- Financiación: quién financiará la medicación. Nos indica si puede ser utilizado en el Sistema Nacional de Salud.
La Comisión se reúne normalmente una vez al mes y está constituida por un comité multidisciplinar de expertos del hospital compuesta por:
- Presidente: director médico.
- Secretario: jefe del Servicio de Farmacia (según Orden Ministerial de fecha 7 de julio de 1992).
- Vicepresidente.
- Vocales designados por la junta facultativa, que suelen ser varios clínicos.
Por todo lo expuesto, podemos afirmar que el papel del farmacéutico hospitalario es esencial en la mejora de la salud del paciente con psoriasis por tener la oportunidad de formar parte de una comisión multidisciplinar en relación directa con otros profesionales sanitarios, cuyo objetivo es promover el uso racional de los medicamentos mediante la mejora terapéutica en términos de efectividad, seguridad y coste, a través de una adecuada política de medicamentos tanto a nivel de hospital como a nivel individual del paciente a través del seguimiento farmacoterapéutico.
El farmacéutico como educador de hábitos higiénico-sanitarios
Atención dermofarmacéutica del facultativo
El farmacéutico, además de velar por el uso seguro y eficaz de los medicamentos, es el profesional sanitario de referencia para realizar recomendaciones de medidas higiénicas que aseguren el bienestar cutáneo y contribuyan al eficaz tratamiento y a la prevención de brotes.
El tratamiento farmacológico únicamente puede ser prescrito por el médico, y el farmacéutico nunca recomendará al paciente un anticuerpo monoclonal ni un corticoide de alta potencia. Sin embargo, sí podrá plantear un protocolo dermofarmacéutico que mejore la eficacia del tratamiento y permita bajar la dosis de aplicación, cuestión importante a considerar por la taquifilaxia y/o efectos secundarios de muchos de los medicamentos empleados (por ejemplo, corticoides: atrofiamiento de la piel, fototoxicidad).
En la psoriasis, la función barrera de la piel está dañada, siendo característica la xerosis, un pH basificado y un microbioma alterado. Si tenemos presente que el medicamento va a tratar la patología, va a cortar el brote, pero no va a reparar la piel mediante la recomendación dermofarmacéutica podríamos aconsejar aquellos coadyuvantes cosméticos que pueden ayudar a conseguir restablecer la función barrera de la piel, su pH y su microbiota, aspectos absolutamente fundamentales para espaciar los brotes, pudiendo aumentar la eficacia del tratamiento y la adhesión del paciente22,23.
Recomendaciones higiénico-sanitarias del farmacéutico
En España hay casi 2.000 farmacéuticos hospitalarios y alrededor de 22.000 farmacias, con más de 53.000 farmacéuticos comunitarios, y son muchos los pacientes con dudas sobre su psoriasis que se acercan a los mostradores de las oficinas de farmacia.
Algunas recomendaciones que pueden a ayudar a reducir los síntomas son22,23:
- ¿Agua caliente? Lo ideal es templada.
- ¿Se enjabonan las zonas de tratamiento? Sí, con poca cantidad de un gel específico que se aplica con las manos, evitando utensilios como cepillos, guantes exfoliantes o esponjas que puedan irritar la superficie de la piel.
- ¿Cómo debe ser el gel? Para la higiene del cuerpo es recomendable un gel sobregraso con tensioactivos muy suaves a pH 4,5-5,5 (cualquiera de los diseñados para piel atópica puede servir).
- ¿Baños o duchas? Mejor baño con emolientes o duchas cortas.
- ¿Cómo secar la piel? Secar a toques con una toalla sin frotar, ya que el roce fuerte puede desencadenar un brote.
- ¿Cómo debe ser el champú de higiene? Para la higiene del cabello se recomienda utilizar un champú con tensioactivos suaves y poco irritantes (base lavante suave), que faciliten la retirada del producto de tratamiento de la psoriasis. No debemos confundir el champú de higiene con el champú de tratamiento prescrito por el médico, ya que en este último caso se debe seguir la pauta recomendada (normalmente no más de 2 veces a la semana durante un tiempo máximo de 6 meses). En el caso de que el paciente necesite lavarse con más frecuencia (por ejemplo, alguien que trabaje en el campo), deberá usar no solo el prescrito de tratamiento, sino alternarlo con el champú de higiene al que hacemos referencia en este apartado.
- ¿Qué otros consejos son adecuados? No se aconseja aplicar perfumes ni colonias sobre la piel. Se recomienda limpiar y recortar bien las uñas para evitar erosiones e infecciones en la piel.
- ¿Cuándo hidratar la piel? Después de la ducha, cuando la piel está todavía húmeda, se debe hidratar la piel para disminuir la sequedad, eliminar la descamación, aliviar el picor y distanciar los brotes.
Cuando hablamos de hidratar la piel, realmente buscamos actuar sobre la última capa de la epidermis (estrato córneo)23.
Las preparaciones cosméticas más frecuentemente utilizadas son las emulsiones de fase externa acuosa, por sus mejores características sensoriales y porque liberan agua hacia el estrato córneo. Aunque en menor grado, y con preferencia en pieles muy secas, también se utilizan preparados de fase externa oleosa, ya que forman una película oclusiva que retrasa la pérdida de agua transepidérmica.
Las sustancias activas mayoritariamente utilizadas en la hidratación de la piel se pueden englobar en los siguientes grupos, según su mecanismo de actuación:
- Sustancias humectantes.
- Sustancias oclusivas y filmógenas.
- Emolientes.
Podríamos recomendar usar cremas o lociones hidratantes que contengan ingredientes de acción solo oclusiva (vaselina, parafina, lanolina, ceras, mantecas, etc.), que evitarán la perdida de agua por oclusión, consiguiendo hidratar la piel de una forma rápida.
Las sustancias humectantes actúan como emolientes; ayudan a conservar el grado de humedad originada por la transpiración, ya que tienen la capacidad de atrapar y retener agua por su naturaleza higroscópica, contribuyendo a mantener hidratado al estrato córneo. Los humectantes más frecuentemente utilizados son los orgánicos, como los polialcoholes (glicerina, propilenglicol o sorbitol).
También son destacables otras sustancias captadoras de agua, como es el factor de hidratación natural (FHN), la urea al 0,5-10 % (>10 % actuaría como queratolítico), los alfahidroxiácidos (ácido glicólico, ácido láctico) y las macromoléculas, que son polímeros hidratantes dérmicos de elevado peso molecular que no penetran el estrato córneo (ácido hialurónico, colágeno, elastina, proteoglicanos, etc.).
Hay otros componentes hidrófobos con efecto emoliente, pero sin efecto oclusivo, como son la vitamina F, los aceites vegetales (aceite de rosa mosqueta, aceite de argán, aceite de germen de trigo, etc.) o los liposomas. Su misión es reblandecer el tejido cutáneo al tiempo que favorecen la retención de agua en el estrato córneo y por ello se consideran hidratantes. Desde el punto de vista tecnológico, presentan el inconveniente de ser fácilmente oxidables y necesitar la presencia de antioxidantes.
Actualmente, los laboratorios diseñan productos destinados a pieles muy secas e irritadas que no se quedan solo en la hidratación pasiva por oclusión o humectación —por ser poco duradera, pues se perderá tras el lavado la piel—, sino que buscan conseguir una hidratación activa incluyendo en los cosméticos ingredientes que además reparen o contribuyan a corregir la integridad y compactación del estrato córneo, consiguiendo reparar la función barrera de la piel. Para ello, añaden en su formulación aquellos que penetren y reparen las grasas del cemento intercorneocitario (ceramidas, aceites vegetales, vitaminas liposolubles, etc.), confiriendo a la piel una acción hidratante más duradera y mejorando la sensación de alivio, elasticidad y picor.
Otras recomendaciones para los pacientes con psoriasis son:
- Evitar el tabaco, el alcohol, el estrés y el exceso de peso, ya que son factores desencadenantes.
- Las fibras artificiales y la lana pueden producir picor y empeorar el estado de la piel; también el exceso de abrigo.
- No suspender los tratamientos prescritos con corticoides de forma brusca.
- Ciertos medicamentos pueden agravar la enfermedad, como es el caso de algunos antihipertensivos, antiinflamatorios no esteroideos (AINE), antipalúdicos y todos los que contengan yodo, entre otros. Por este motivo se debe informar siempre al médico de que se padece psoriasis, aun cuando se manifieste un cuadro muy suave o haga tiempo que no se sufra un brote.
- La exposición a la luz solar es beneficiosa en muchos casos porque ejerce una acción inmunomoduladora24 que se traduce en una disminución de la proliferación de células en las placas de psoriasis y reduce la actividad inflamatoria de la piel, pero debemos recordar que algunos de los tratamientos tienen efecto fotosensibilizante (corticoides), de modo que debemos estar informados de los tratamientos que estemos tomando y realizar una fotoprotección adecuada.
La elección del excipiente es tan importante como el principio activo
La forma farmacéutica del medicamento vendrá definida principalmente por la zona que se va a tratar, aunque un factor muy destacable, según mi experiencia para pacientes crónicos, es que debemos intentar buscar la mayor comodidad de aplicación y su «cosmeticidad», para que el paciente disfrute con el tratamiento. De lo contrario, el paciente no se lo pondrá; es decir, si el tratamiento tiene mal olor, le deja el pelo sucio y encima le pica…, se lo aplicará los primeros días, pero con el tiempo lo dejará.
Las localizaciones más frecuentes son los codos, las rodillas, la zona sacra o el cuero cabelludo, y teniendo presente que el paciente puede manifestar lesiones en distintas zonas de forma simultánea, es habitual que le prescriban formas farmacéuticas diferentes que pueden generar muchas dudas, siendo habitual que la población las confunda.
Veamos a continuación las diversas formas farmacéuticas.
Ungüento:
- No contiene nada o casi nada de agua, siendo una formulación muy grasa y emoliente; es muy oclusivo, lo que significa que forma una película sobre la piel.
- Evita la deshidratación de la piel, hidratándola y ayudando a ablandar las escamas o las costras.
- Está indicado para zonas de la piel muy secas y gruesas o con lesiones crónicas engrosadas. No se recomienda en las zonas de piel infectadas. No se suele recomendar en zonas pilosas ni húmedas ni en pliegues ―como la zona baja del pecho en mujeres, las axilas o las ingles―, ya que costaría mucho extenderlo.
- La absorción del producto es muy lenta, de modo que tras su aplicación el paciente debe esperar un tiempo antes de vestirse o apoyar la zona tratada.
Pomada:
- Su textura también es muy grasa y contiene algo de componente acuoso; tiene una capacidad oclusiva media (menor que el ungüento).
- Su acción emoliente y lubricante sirve para ablandar tejidos y además es refrescante.
- Está muy indicada para pieles secas, agrietadas o muy engrosadas (pieles hiperqueratósicas). Se utiliza en lesiones crónicas, secas o escamosas y en áreas de la piel gruesas, como la palma de las manos o las plantas de los pies. Al igual que el ungüento, se desaconseja en zonas pilosas y en zonas infectadas de la piel.
- Aunque la pomada tiene una absorción más rápida que el ungüento, obligará al paciente a tener que esperar un tiempo antes de poder apoyar el pie o calzarse tras su aplicación.
Crema:
- Su textura es más ligera y su porcentaje de fase acuosa es mucho mayor (60 %-80 %). La crema, aunque es muy refrescante, tiene poca capacidad oclusiva y emoliente. Su mayor ventaja es que es capaz de vehiculizar diferentes tipos de sustancias en ella.
- Es la forma farmacéutica tópica más utilizada, por su versatilidad y tolerabilidad. Las cremas están indicadas para lesiones agudas, subagudas o húmedas. Se utilizan en zonas donde el grosor de la piel es fino (cara, axilas, ingles, escroto) y en áreas húmedas, inflamadas y con vello.
- Al tener poca acción oclusiva se absorbe más rápidamente que la pomada, dejando una sensación de frescor muy agradable y permitiendo que el paciente pueda vestirse al poco tiempo de su aplicación.
Loción:
- Se trata de una emulsión muy acuosa que no deja de ser una crema con alto contenido acuoso.
- Se utiliza en el cuero cabelludo.
Gel:
- Los geles suelen ser muy refrescantes, sin nada de contenido graso; son muy indicados para áreas pilosas.
Finalmente, según la zona que vayamos a tratar, elegiremos la forma farmacéutica:
Conclusiones
El farmacéutico, tanto comunitario como hospitalario, tiene un papel asistencial importante en pacientes con psoriasis, ya que actúa como educador sanitario ofreciendo recomendaciones higiénico-sanitarias y consejos profesionales orientados a la prevención secundaria, con el propósito de evitar el desencadenamiento de brotes y mantener la piel en el mejor estado posible. Asimismo, durante la dispensación busca la optimización de la terapia farmacológica, pudiendo actuar al mismo tiempo como interlocutor con su médico para una mejor adherencia al tratamiento, lo que a su vez redundará en la mejora de la calidad de vida del paciente.
Bibliografía
- Mak RK, Hundhausen C, Nestle FO. Progress in understanding the immunopathogenesis of psoriasis. Actas Dermosifiliogr. 2009;100 Suppl 2:2-13. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2957885/
- Nograles KE, Davidovici B, Krueger JG. New insights in the immunologic basis of psoriasis. Semin Cutan Med Surg. 2010;29(1):3-9. Disponible en: https://www.scmsjournal.com/article/abstract/new-insights-in-the-immunologic-basis-of-psoriasis/
- Peternel S, Kastelan M. Immunopathogenesis of psoriasis: focus on natural killer T cells. J Eur Acad Dermatol Venereol. 2009;23(10):1123-7. Disponible en: https://onlinelibrary.wiley.com/doi/abs/10.1111/j.1468-3083.2009.03292.x
- Ferrándiz Foraster C, García-Díez A, Lizán Tudela L, Bermúdez Rey L, Badía Llach X. Impact of psoriasis on health-related quality of life. Med Clin (Barc). 2007;128:325-9. Disponible en: https://www.elsevier.es/es-revista-medicina-clinica-2-linkresolver-impacto-psoriasis-calidad-vida-relacionada-13099796
- Gudjonsson JE, Elder JT. Psoriasis. En: Wolff K, director. Fitzpatrick Dermatología en Medicina General. 7.ª ed. España: Editorial Médica Panamericana; 2010. P. 169-93.
- Ferrándiz C, Bordas X, García-Patos V, Puig S, Pujol R, Smandía A. Prevalence of psoriasis in Spain Epiderma Project: phase I). J Eur Acad Dermatol Venereol. 2001;15:20-3. Disponible en: https://onlinelibrary.wiley.com/doi/abs/10.1046/j.1468-3083.2001.00191.x?sid=nlm%3Apubmed
- Sampogna F, Gisondi P, Melchi CF, Amerio P, Girolomoni P, abeni D, et al. Prevalence of symptoms experienced by patients with different clinical types of psoriasis. Br J Dermatol. 2004;151:594-9. Disponible en: https://onlinelibrary.wiley.com/doi/abs/10.1111/j.1365-2133.2004.06093.x?sid=nlm%3Apubmed
- Henseler T, Christophers E. Disease concomitance in psoriasis. J Am Acad Dermatol. 1995;32:982-6. Disponible en: https://www.jaad.org/article/0190-9622(95)91336-X/pdf
- Griffiths CEM, Barrer JNWN. Psoriasis: pathogenesis and clinical features of psoriasis. 2007;370:263-71. Disponible en: https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(07)61128-3/fulltext
- Kimball AB, Jacobson C, Weiss S, Vreeland MG, Wu Y. The psychosocial burden of psoriasis. Am J Clin Dermatol. 2005;6:383-92. Disponible en: https://link.springer.com/article/10.2165/00128071-200506060-00005
- Russo PAJ, Ilchef R, Cooper A. Psychiatric morbidity in psoriasis: A review. Australas J Dermatol. 2004;45:155-60. Disponible en: https://onlinelibrary.wiley.com/doi/abs/10.1111/j.1440-0960.2004.00078.x?sid=nlm%3Apubmed
- Kamel OW. Lymphomas during long-term methotrexate therapy. Arch Dermatol. 1997;133:903-4. Disponible en: https://jamanetwork.com/journals/jamadermatology/article-abstract/559080
- Cliff S, Pettengell R, Gharge S, Marsden RA. B-cell lymphoma developing in a patient on cyclosporin for recalcitrant psoriasis. Br J Dermatol. 1999;140:763-5.
- Margolis D, Bilker W, Hennessy S, Vittorio C, Santanna J, Strom BL. The risk of malignancy associated with psoriasis. Arch Dermatol. 2001;137:778-83. Disponible en: https://jamanetwork.com/journals/jamadermatology/fullarticle/478352
- Ji J, Shu X, Sundquist K, Sundquist J, Hemminki K. Cancer risk in hospitalised psoriasis patients: a follow-up study in Sweden. Br J Cancer. 2009;100:1499-502. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2694437/
- Bordas X. Tratamiento tópico de la psoriasis. Revisión de publicaciones recientes. Piel. 2003;18:509-14.
- Carrascosa JM, Vanaclocha F, Borrego L, Fernández-López E, Fuertes A, Rodríguez-Fernández-Freire L, et al. Revisión actualizada del tratamiento tópico de la psoriasis. Actas Dermosifiliogr. 2009;100:190-200. Disponible en: https://www.actasdermo.org/es-revision-actualizada-del-tratamiento-topico-articulo-S0001731009705344
- Elewski B, Leonardi C, Gottlieb A, Strober B, van de Kerkhof P, Ortonne JP, et al. Sustained long-term clinical efficacy and safety for up to 2.5 years of etanercept in patients with psoriasis. P2908. J Am Acad Dermatol. 2006;54 3 Suppl:AB225.
- Menter A, Feldman SR, Weinstein GD, Papp K, Evans R, Guzzo C, et al. A randomized comparison of continuous vs. intermittent infliximab maintenance regimens over 1 year in the treatment of moderate-to-severe plaque psoriasis. J Am Acad Dermatol. 2007;56:31.e1-15. Disponible en: https://www.jaad.org/article/S0190-9622(06)02083-4/fulltext
- Gordon KB, Langley RG, Leonardi C, Toth D, Menter MA, Kang S, et al. Clinical response to adalimumab treatment in moderate to severe psoriasis patients: doubleblind, randomized clinical trial and open-label extension study. J Am Acad Dermatol. 2006;55:598-606. Disponible en: https://www.jaad.org/article/S0190-9622(06)01499-X/fulltext
- Leonardi C, Kimball A, Papp K, Yeilding N, Guzzo C, Wang Y, et al. Efficacy and safety of ustekinumab, a human interleukin-12/23 monoclonal antibody, in patients with psoriasis: 76- week results from a randomised, double blind, placebo-controlled trial (PHOENIX 1). 2008; 371: 1665-74. Disponible en: https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(08)60725-4/fulltext
- Wilkinson JB, Moore RJ. Cosmetología de Harry. Madrid: Díaz de Santos; 1990.
- Muñoz MJ. Hidratación y Salud. 2008;274:11.
- Carrascosa JM, Gardeazábal J, Pérez-Ferriols A, Alomar A, Manrique P, Jones-Caballero M, et al; Grupo Español de Fotobiología. Documento de consenso sobre fototerapia: terapias PUVA y UVB de banda estrecha. Actas Dermosifiliogr. 2005;96(10):635-58. Disponible en: https://www.actasdermo.org/es-linkresolver-documento-consenso-sobre-fototerapia-terapias-13082558